Aortoiliakale Okklusionskrankheit Behandlung & Management
Wahl des chirurgischen Verfahrens
Die direkte arterielle Rekonstruktion am erkrankten aortoiliakalen Arteriensegment ist gut etabliert. Die aortoiliakale TEA und die AFB sind die beiden traditionellen Verfahren zur chirurgischen Behandlung der AIOD. Die beiden Verfahren haben ähnliche Risiken und Ergebnisse, und die Ergebnisse haben sich bewährt. Im Jahr 1966 führte Blaisdell den axillofemoralen Bypass als extraanatomische Technik zur Verbesserung des Zuflusses zu den unteren Extremitäten ein, ohne dass ein abdominaler Eingriff erforderlich war. Seitdem, mit dem Aufkommen arterieller Stents, ist die endovaskuläre Reparatur aortoiliakaler Läsionen eine sinnvolle Alternative, die man in Betracht ziehen kann, wenn die pathologische Anatomie geeignet ist.
Die Thromboendarteriektomie
Die Thromboendarteriektomie der Aorta und der Iliakalarterien war das erste rekonstruktive Verfahren, das bei AIOD durchgeführt wurde. Das Konzept ist einfach. Es gibt eine Dissektionsebene zwischen den arteriellen Medien und der obstruierenden Plaque. Wenn die entsprechende Ebene betreten wird, werden die arterielle Intima, die Plaque und die innere elastische Lamina der Media als eine einzige Probe entfernt.
Anfänglich waren die Chirurgen besorgt, dass der verbleibende Teil der Arterienwand nicht stabil genug sei, um das Blut unter arteriellem Druck zu halten. Mit zunehmender Erfahrung wurde jedoch klar, dass der verbleibende Teil des Gefäßes (äußere elastische Lamina der Media und Adventitia) nach TEA einen sicheren und dauerhaften Conduit mit ausgezeichneter Langzeitdurchgängigkeit darstellt. Wenn die aortoiliakale TEA zur Behandlung der atherosklerotischen Verschlusskrankheit Typ I eingesetzt wird, sind die Durchgängigkeitsraten hervorragend. Die Ergebnisse sind jedoch nicht so gut, wenn die TEA bei Patienten mit ausgedehnteren distalen Verschlussläsionen in den Arteriae iliacae externes und femoralis angewendet wird.
Heute wird die aortoiliakale TEA nicht so häufig eingesetzt wie die AFB, vor allem weil das Verfahren am besten für Patienten mit Atherosklerose vom Typ I geeignet ist, deren Verschlusskrankheit auf die infrarenale Aorta und die Arteriae iliacae communis beschränkt ist (siehe Abbildung unten). Patienten mit Typ-1-Atherosklerose stellen eine Minderheit der Patienten mit pAVK dar. Darüber hinaus sind jüngere Chirurgen während ihrer Ausbildung möglicherweise nicht mit der Technik der aortoiliakalen TEA vertraut und haben daher möglicherweise keine angemessene Erfahrung mit der Anwendung des Verfahrens zur Behandlung der pAVK.
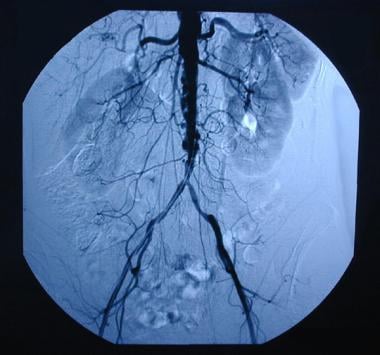 Typ-I-Atherosklerose mit Verschlusskrankheit, die auf die infrarenale Aorta und die gemeinsamen iliakalen Arterien begrenzt ist.
Typ-I-Atherosklerose mit Verschlusskrankheit, die auf die infrarenale Aorta und die gemeinsamen iliakalen Arterien begrenzt ist. Der Hauptvorteil der aortoiliakalen TEA gegenüber der konventionellen AFB zur Behandlung der AIOD besteht darin, dass für die arterielle Rekonstruktion kein prothetisches Material benötigt wird. Selbst bei den erfahrensten Chirurgen treten bei 0,5-3 % der Patienten nach AFB Infektionen der Aortenprothese auf.
Viele Patienten unterziehen sich einer aortoiliakalen TEA nicht zur Entfernung der Plaques, die den Blutfluss behindern, sondern zur Entfernung der Quelle der Atheroembolie, die das Blue-Toe-Syndrom verursacht. Die aortoiliakale TEA ist für diese Indikation ideal geeignet, da das störende degenerierte Atherom entfernt wird und eine saubere, glitzernde Oberfläche zurückbleibt, die bald von neuem funktionellem Endothel bedeckt wird.
Der einzige signifikante Nachteil der TEA im Vergleich zur AFB ist, dass eine größere, sorgfältigere Dissektion erforderlich ist, um die Äste der infrarenalen Aorta freizulegen und zu kontrollieren.
Schließlich sollte die aortoiliakale TEA nicht durchgeführt werden, wenn die verschließenden Plaques die weiter distal gelegenen Arteria iliacae externa und Arteria femoralis betreffen. Der „Schwanz“ des Atheroms in der Arteria iliaca communis kann bis in die Mündung der Arteria iliaca externa reichen, und diese Zunge lässt sich in der Regel im Verlauf des Eingriffs leicht entfernen. Besteht jedoch eine diffuse Erkrankung in den weiter distal gelegenen Arteria iliacae externa und Arteriae femoralis, ist der AFB eine geeignetere Alternative.
Aortobifemoraler Bypass
Der AFB ist die am häufigsten angewandte offen-chirurgische Alternative zur Behandlung der AOD. In den frühen Erfahrungen mit der Aortenchirurgie wurde oft ein unilateraler AFB oder sogar ein aortoiliakaler Bypass (AIB) durchgeführt, um das Ausmaß des Eingriffs zu begrenzen. Mit zunehmender Erfahrung mit diesen Operationen führte die Verwendung der gemeinsamen Oberschenkelarterien als Abflussziel jedoch zu deutlich besseren langfristigen Durchgängigkeitsergebnissen.
Die unilaterale AFB wird heute seltener durchgeführt, da die ursprünglich vernachlässigte Extremität selten wirklich gesund ist und immer Symptome einer fortschreitenden Atherosklerose aufweist. Daher ist eine bilaterale AFB angebracht, um die Notwendigkeit nachfolgender operativer Eingriffe an der Extremität zu vermeiden, die eine weniger ausgedehnte Verschlusskrankheit aufweist.
Der ursprüngliche Zugang zur AFB war transabdominal. Als alternativer Zugang kann die retroperitoneale Freilegung der Aorta verwendet werden, um das Eindringen in das Peritoneum zu vermeiden. Einige Autoren haben diesen Ansatz aufgrund eines theoretischen Vorteils von weniger pulmonalen Problemen, schnellerer Auflösung des postoperativen Ileus und weniger Tagen im Krankenhaus befürwortet. Andere Studien haben diesen vorgeschlagenen Vorteil nicht unterstützt.
Unter bestimmten Umständen kann ein Bypass, der beide Beine versorgt, unter Verwendung einer einzigen gemeinsamen Beckenarterie als Spenderstelle konstruiert werden. Dieses Verfahren kann entweder über einen transperitonealen oder retroperitonealen Zugang durchgeführt werden.
Eine große Studie von Abdelkarim et al. zeigte einen Zusammenhang zwischen präoperativer Statineinnahme und geringerer 30-Tage-Sterblichkeit nach AFB bei AIOD, was darauf hindeutet, dass dies ein Bereich möglicher Qualitätsverbesserungen sein könnte, da ein Drittel der Patienten, die sich diesem Verfahren unterziehen, keine Statine erhalten.
Extra-anatomischer Bypass
Für Patienten mit höherem Risiko, die eine abdominale Operation weniger gut vertragen, wurde Mitte der 1960er Jahre der extra-anatomische Bypass entwickelt. Der axillobifemorale Bypass stellte eine extrakavitäre Möglichkeit dar, den Blutfluss in den unteren Extremitäten zu verbessern. Dieses Verfahren erwies sich insbesondere bei der Behandlung von Infektionen des Aortentransplantats als nützlich. Die langfristige Durchgängigkeit des extraanatomischen Bypasses ist jedoch deutlich schlechter als die des konventionellen AFB.
Angioplastie und Stenting
Mit dem Aufkommen der perkutanen transluminalen Angioplastie (PTA) und des Stentings stehen heute hervorragende minimal-invasive Alternativen zur konventionellen offenen rekonstruktiven Chirurgie zur Verfügung.
Bei Anwendung auf das entsprechende anatomische Problem können die Ergebnisse der iliakalen Angioplastie/Stentimplantation mit den Ergebnissen der offenen Chirurgie konkurrieren. Bei isolierten segmentalen Stenosen der Arteria iliaca communis sind die Ergebnisse der Angioplastie/des Stentings mit denen der offenen Chirurgie vergleichbar. Bei Verschlusskrankheiten, die das aortoiliakale Segment diffus betreffen, bietet die direkte offene chirurgische Reparatur immer noch das beste Langzeitergebnis. Durch kathetergestützte Behandlungen (Angioplastie/Stenting) kann jedoch auch Patienten mit erheblichem Operationsrisiko aufgrund von Begleiterkrankungen eine Therapie angeboten werden.
Vorbereitung auf die Operation
Da die meisten Patienten mit AIOD älter als 50 Jahre sind, ist das Auffinden einer assoziierten ischämischen Herzerkrankung keine Seltenheit, selbst wenn keine klassischen anginösen Symptome vorliegen. Hertzer et al. fanden heraus, dass die meisten Patienten, die sich wegen einer arteriellen Verschlusskrankheit einer Aortenoperation unterzogen, erkrankte Koronararterien aufwiesen, als eine Koronararteriographie durchgeführt wurde. Darüber hinaus fanden Porter et al. in einer ähnlichen Patientengruppe eine signifikante Inzidenz von Verschlussplaques in den Karotis-Arterien. Es ist klar, dass die AIOD nicht in einem Vakuum existiert. Trotz der Assoziation von koronarer und extrakranieller arterieller Verschlusskrankheit mit der pAVK ist es jedoch klar, dass nicht jeder Patient eine umfangreiche präoperative Untersuchung benötigt, bevor er sich einer Aortenoperation unterziehen kann.
Präoperative kardiologische Untersuchungen sind Patienten vorbehalten, die einen abnormalen Befund im Elektrokardiogramm (EKG) oder eine Vorgeschichte von neu auftretender oder instabiler Angina pectoris haben, sowie Patienten mit Symptomen einer ventrikulären Dysfunktion (Orthopnoe, Dyspnoe bei Anstrengung). Patienten, bei denen eine Koronarangioplastie oder ein Bypass durchgeführt wurde oder die in der Vorgeschichte eine stabile Angina pectoris unter entsprechender Medikation hatten, benötigen wahrscheinlich keine präoperative kardiologische Untersuchung, es sei denn, es ist eine Veränderung der Belastbarkeit oder des Angina pectoris-Musters aufgetreten.
Unmittelbar vor der Einleitung der Anästhesie legt der Anästhesist einen Epiduralkatheter. Obwohl der Katheter während des Eingriffs nicht verwendet wird, ist die Schmerzlinderung durch die Instillation von Narkotika und Lokalanästhetika in der postoperativen Phase von unschätzbarem Wert.
Zusätzlich wird eine systemische Dosis eines perioperativen Cephalosporins intravenös verabreicht, bevor der Hautschnitt vorgenommen wird. Das Antibiotikum wird postoperativ für 24-28 Stunden fortgesetzt, um das Risiko einer Transplantatinfektion zu senken.
Operative Details
Beide Verfahren, TEA und AFB, können entweder durch eine longitudinale Mittellinie oder eine transversale intraabdominale Inzision durchgeführt werden und können sogar über eine retroperitoneale Exposition der Aorta erfolgen.
Bei der TEA ist eine größere Dissektion erforderlich. Eine vollständige zirkumferentielle Mobilisierung der infrarenalen Aorta und der Arteria iliaca communis ist erforderlich, um eine aortoiliakale TEA durchzuführen. Die proximale Ausdehnung der Dissektion ist das Niveau der Nierenarterien, solange die okklusiven Plaques nicht nach proximal reichen und auf die Mündungen dieser Gefäße treffen. Erstreckt sich die Verschlusskrankheit kephalad zu den Nierenarterien, muss die Dissektion proximal zum Ursprung der Arteria mesenterica superior (SMA) geführt werden, um die Aortenverschlussklemme an der Basis dieses Gefäßes platzieren zu können.
Eine alternative Vorgehensweise zur suprarenalen Kontrolle der Aorta ist die Platzierung der Aortenverschlussklemme oberhalb der Zöliakalachse, ein Manöver, das nicht schwierig und den Gefäßchirurgen durchaus vertraut ist. Die lumbalen, mittleren sakralen und inferioren Mesenterialarterien (IMA) müssen mit Hilfe von Gefäßschlingen gehandhabt werden, um die Rückblutung zu kontrollieren, wenn die Aorta geöffnet wird.
Auf die Identifizierung und den Erhalt aller akzessorischen Nierenarterienäste ist zu achten, die bei bis zu 20 % der Patienten vorhanden sein können. Zusätzlich sollte der proximale Anteil der Arteria iliaca externa und der Arteria hypogastrica ausreichend disseziert werden, um die Platzierung von Verschlussklemmen an diesen Gefäßen zu ermöglichen, die weit genug vom Ursprung entfernt sind, um den proximalen Anteil der Arteria iliaca externa sehen zu können
Der schwierige Teil der Dissektion findet im Bereich der distalen Aorta und der proximalen Arteria iliaca communis statt. Die Vena cava inferior und die Vena iliaca communis können an dieser Stelle stark an den Arterien haften, und es muss darauf geachtet werden, dass diese Venen nicht verletzt werden. Nach Abschluss der Dissektion werden vor dem arteriellen Verschluss 5000 Einheiten intravenöses Heparin verabreicht.
Die distalen Klemmen werden zuerst gesetzt, um die Inzidenz von Atheroembolien zu reduzieren, die nach dem Anlegen der Aortenklemme auftreten können. Es wird eine Längsinzision in der Aorta vorgenommen, die sich von 2 cm distal der Aortenverschlussklemme proximal bis 2 cm proximal der Aortenbifurkation distal erstreckt. Platzieren Sie die Inzisionslinie auf der rechten Seite der vorderen Oberfläche der Aorta, um den Ursprung der IMA zu vermeiden.
Die Endarteriektomieebene lässt sich leicht dort festlegen, wo die atheromatöse Erkrankung am stärksten ist. Fassen Sie die Plaque und schieben Sie die restliche Arterienwand vorsichtig weg. Die Dissektion wird distal fortgesetzt, bis die Bifurkation erreicht ist, und die entsprechende Ebene wird in die Mündung jeder A. iliaca communis fortgesetzt.
Die Arteria iliaca kann longitudinal inzidiert werden (wenn die A. iliaca communis lang ist) oder sogar transversal, direkt über der Bifurkation der A. iliaca communis. Der Autor bevorzugt eine longitudinale Inzision, die sich von der proximalen Arteria iliaca communis 2 cm vom Ursprung bis zur Bifurkation iliaca erstreckt, da sie dem Chirurgen eine bessere Sicht auf die endarterektomierte Fläche und den Endpunkt der Endarteriektomie bietet. Eine Brücke der Arterienwand bleibt zwischen der Inzision der Bauchaorta und den Inzisionen der Darmbeinarterie erhalten.
Wenn die gesamte Plaque in der Darmbeinarterie mobilisiert ist, kann das gesamte Präparat nach cephalad gezogen und vollständig als ein einziges Präparat entfernt werden, das Ähnlichkeit mit einer Hose hat.
Sorgen Sie dafür, dass der distale Endpunkt in der Darmbeinarterie untersucht wird. Eine Atheromzunge kann sich bis zum Ursprung der Arteria iliaca externa und der Arteria hypogastrica fortsetzen. Dieser Atheromschwanz muss in einer oberflächlicheren Ebene exzidiert werden, um eine Ausdehnung der Endarteriektomie in die tiefere Ebene zu vermeiden, die zur Durchführung der TEA verwendet wird. Die Ebene des Atheroms ist eigentlich leicht zu erkennen, da das Atherom in der Regel eine dunklere gelbe Farbe und eine andere Konsistenz als die normalere adhärente Intima hat.
Nach der Entfernung der verbleibenden Plaque und/oder Medienstränge werden die Arteriotomien mit kontinuierlichen Polypropylennähten verschlossen. Wenn die Aorta klein ist (< 2 cm), wird ein prothetischer Null-Porositäts-Dacron-Patch verwendet, um die Verengung zu vermeiden, die beim primären Verschluss einer longitudinalen Arteriotomie auftreten kann. Sobald der Blutfluss wiederhergestellt ist, sollten die femoralen Pulse palpiert werden, um das Vorhandensein eines adäquaten Zuflusses zu bestätigen.
Eine ähnliche Freilegung der Aorta wird zur Durchführung der AFB verwendet. Zusätzlich werden die Arteria femoralis communis, die proximale Arteria femoralis superficialis (SFA) und die proximale Arteria femoralis profunda (profunda femoris) durch längs verlaufende Leisteninzisionen mobilisiert, die knapp seitlich des Femurpulses angelegt werden. Wenn der Puls nicht vorhanden ist, wird die richtige Inzisionslinie durch Messen von 3-4 Fingerbreit seitlich des Schambeinhöckers gefunden.
Die Haut wird mit einem mit Povidon-Iod imprägnierten Kunststofftuch abgedeckt, um Hautkontakt mit dem Prothesentransplantat zu vermeiden. Die infrarenale Aorta unmittelbar neben den Nierenarterien wird mobilisiert. Eine zirkumferentielle Mobilisierung der Aorta ist nicht erforderlich. Die Arteria femoralis communis und ihre Äste werden vom Leistenband bis zur Bifurkation mobilisiert, wobei genug von der SFA und der Arteria femoralis profunda freigelegt wird, um die Platzierung einer arteriellen Verschlussklemme zu ermöglichen.
Die Aortenanastomose kann entweder in einer End-zu-End- oder einer End-zu-Seit-Konfiguration unter Verwendung einer kontinuierlichen Polypropylennaht durchgeführt werden. Obwohl teilweise okkludierende Aortenklemmen bei der Durchführung von End-zu-Seiten-Anastomosen verwendet wurden, erhält man eine bessere Sicht auf das Aortenlumen, wenn proximale und distale Klemmen verwendet werden, die die Aorta vollständig okkludieren.
Wenn die Aorta mit atherosklerotischen Ablagerungen gefüllt ist, die lose erscheinen und embolisieren können, wenn der Fluss wiederhergestellt wird, führen Sie eine End-zu-End-Aortenanastomose durch und nähen Sie die distale Aorta über. Die Konfiguration der proximalen Anastomose ist nicht so wichtig wie ihre Lage. Die Anastomose zur Aorta muss in der Nähe der Nierenarterien platziert werden, um rezidivierende atheromatöse und/oder aneurysmatische Erkrankungen zu vermeiden, die die infrarenale Aorta betreffen können, die proximal der Aortenanastomose verbleibt.
Wenn die proximale Anastomose abgeschlossen ist und keine Blutung vorliegt, werden die Schenkel des Prothesentransplantats vorsichtig durch retroperitoneale Tunnel geführt, die angelegt wurden, bevor der Patient intravenöses Heparin erhielt. Die Tunnel werden direkt anterior der iliakalen Arterien und posterior der Ureteren angelegt. Die zirkumflexen Iliakalvenen müssen bei der Erstellung des Tunnels und der Passage der Transplantatschenkel vermieden werden. Eine partielle Inzision des Leistenbandes kann bei der Anlage des Tunnels und der Identifizierung dieser großen störenden Venen hilfreich sein.
Die Arteria femoralis communis wird in Längsrichtung inzidiert und eine konventionelle End-zu-Seit-Femoralis-Anastomose mit kontinuierlicher Polypropylennaht angelegt. Achten Sie darauf, die Ursprünge der beiden Abflussäste der A. femoralis communis (d. h. der SFA und der A. femoralis deepis) zu untersuchen. Nicht selten hat die SFA eine signifikante Verschlusskrankheit. Wenn die SFA verschlossen ist, muss jede Stenose im proximalen Teil der tiefen Femoralarterie repariert werden, um eine adäquate langfristige Durchgängigkeit des Aortatransplantatglieds zu gewährleisten. Wenn die Arteria femoralis communis schwer erkrankt ist, muss möglicherweise eine begrenzte lokale TEA durchgeführt werden, um eine adäquate femorale Anastomose zu ermöglichen.