Tratamiento y manejo de la enfermedad oclusiva aortoilíaca
Elección del procedimiento quirúrgico
La reconstrucción arterial directa en el segmento arterial aortoilíaco enfermo está bien establecida. La TEA aortoilíaca y la BSA son los dos medios tradicionales para tratar quirúrgicamente la AIOD. Los dos procedimientos tienen riesgos y resultados similares, y los resultados han resistido la prueba del tiempo. En 1966, Blaisdell introdujo la derivación axilofemoral como técnica extraanatómica para mejorar el flujo de entrada a las extremidades inferiores sin necesidad de un procedimiento abdominal. Desde entonces, con la llegada de los stents arteriales, la reparación endovascular de las lesiones aortoilíacas se ha convertido en una alternativa razonable a considerar si la anatomía patológica es adecuada.
La tromboendarterectomía
La TEA de la aorta y las arterias ilíacas fue el primer procedimiento reconstructivo realizado para la AIOD. El concepto es sencillo. Existe un plano de disección entre la media arterial y la placa obstructiva. Cuando se entra en el plano adecuado, la íntima arterial, la placa y la lámina elástica interna de la media se extraen como una sola muestra.
Al principio, a los cirujanos les preocupaba que la parte restante de la pared arterial no fuera lo suficientemente resistente como para mantener la sangre bajo presión arterial. Sin embargo, con más experiencia, quedó claro que la parte restante del vaso (lámina elástica externa de la media y la adventicia) tras la TEA proporcionaba un conducto seguro y duradero con una excelente permeabilidad a largo plazo. Cuando se utiliza la ATE aortoilíaca para tratar la enfermedad oclusiva aterosclerótica de tipo I, las tasas de permeabilidad son excelentes. Sin embargo, los resultados no son tan buenos cuando la ATE se aplica a pacientes con lesiones oclusivas distales más extensas en las arterias ilíaca externa y femoral.
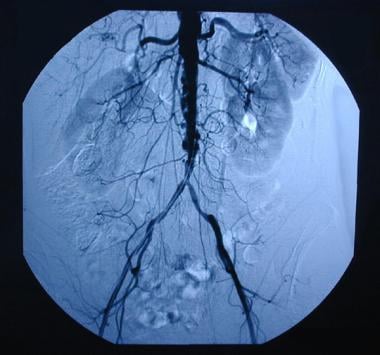
Hoy en día, la ATE aortoilíaca no se utiliza con tanta frecuencia como la BSA, principalmente porque el procedimiento es más adecuado para pacientes que tienen aterosclerosis de tipo I con enfermedad oclusiva limitada a la aorta infrarrenal y las arterias ilíacas comunes (véase la imagen siguiente). Los pacientes con aterosclerosis de tipo 1 representan una minoría de los pacientes con EAP. Además, es posible que los cirujanos más jóvenes no hayan tenido una exposición adecuada a la técnica de TEA aortoilíaca durante su formación y, por lo tanto, es posible que no tengan una experiencia adecuada en el uso del procedimiento para tratar la EAP.
La principal ventaja de la TEA aortoilíaca sobre la BSA convencional para el tratamiento de la AIOD es que no se necesita material protésico para realizar la reconstrucción arterial. Incluso para los cirujanos más experimentados, las infecciones del injerto protésico aórtico se producen en el 0,5-3% de los pacientes después de la BSA.
Muchos pacientes se someten a la TEA aortoilíaca no para eliminar las placas que obstruyen el flujo sanguíneo sino, más bien, para eliminar la fuente de ateroembolismo que causa el síndrome del dedo azul. La TEA aortoilíaca es ideal para esta indicación porque se elimina el ateroma degenerado infractor, dejando una superficie limpia y brillante que pronto queda cubierta por un nuevo endotelio funcional.
La única desventaja significativa de la ATE en comparación con la BSA es que se requiere una disección más grande y meticulosa para exponer y controlar las ramas de la aorta infrarrenal.
Por último, la ATE aortoilíaca no debe realizarse si las placas oclusivas afectan a las arterias ilíacas externas y femorales más distales. La «cola» del ateroma en la arteria ilíaca común puede extenderse hasta el orificio de la arteria ilíaca externa, y esta lengua suele eliminarse fácilmente en el curso del procedimiento. Sin embargo, si existe una enfermedad difusa en las arterias ilíaca externa y femoral más distales, la BFA es una alternativa más adecuada.
La derivación aortobifemoral
La BFA es la alternativa quirúrgica abierta más utilizada para tratar la AIOD. En la experiencia inicial de la cirugía aórtica, a menudo se realizaba la BFA unilateral o incluso la derivación aortoilíaca (AIB) para limitar la extensión del procedimiento. Sin embargo, a medida que se adquirió más experiencia con estas operaciones, el uso de las arterias femorales comunes como objetivo de salida produjo claramente mejores resultados de permeabilidad a largo plazo.
La BFA unilateral se realiza con poca frecuencia hoy en día porque la extremidad que se descuidó inicialmente rara vez está realmente sana e invariablemente muestra síntomas de aterosclerosis progresiva. Por lo tanto, la BFA bilateral es apropiada para evitar la necesidad de procedimientos quirúrgicos posteriores en la extremidad que muestra una enfermedad oclusiva menos extensa.
El enfoque original de la BFA era transabdominal. Como enfoque alternativo, se puede utilizar la exposición retroperitoneal de la aorta para evitar entrar en el peritoneo. Algunos autores han defendido este enfoque sobre la base de una ventaja teórica de menos problemas pulmonares, una resolución más rápida del íleo postoperatorio y menos días de hospitalización. Otros estudios no han apoyado este beneficio propuesto.
En algunas circunstancias, puede construirse un bypass que sirva para ambas piernas utilizando una única arteria ilíaca común como zona donante. Este procedimiento puede realizarse a través de un abordaje transperitoneal o retroperitoneal.
Un amplio estudio realizado por Abdelkarim et al demostró una asociación entre el uso preoperatorio de estatinas y una menor mortalidad a los 30 días después de la BSA para la AIOD, lo que sugiere que esta puede ser un área de posible mejora de la calidad, dado que un tercio de los pacientes que se someten a este procedimiento no reciben estatinas.
El bypass extraanatómico
Para los pacientes de mayor riesgo que tienen menos probabilidades de tolerar una operación abdominal, a mediados de la década de 1960 se desarrolló el bypass extraanatómico. El bypass axilobifemoral proporcionaba un medio extracavitario para mejorar el flujo sanguíneo a las extremidades inferiores. Este procedimiento resultó especialmente útil en el tratamiento de las infecciones del injerto aórtico. Sin embargo, la permeabilidad a largo plazo del bypass extraanatómico es claramente inferior a la de la BFA convencional.
Angioplastia y colocación de stents
Con la llegada de la angioplastia transluminal percutánea (ATP) y la colocación de stents, ahora se dispone de excelentes alternativas mínimamente invasivas a la cirugía reconstructiva abierta convencional.
Si se aplica al problema anatómico adecuado, los resultados de la angioplastia ilíaca/colocación de stents rivalizan con los resultados de la cirugía abierta. En el caso de estenosis segmentarias aisladas de la arteria ilíaca común, la angioplastia/colocación de endoprótesis compite con los resultados de la cirugía abierta. En el caso de la enfermedad oclusiva que afecta de forma difusa al segmento aortoilíaco, la reparación quirúrgica abierta directa sigue ofreciendo los mejores resultados a largo plazo. Sin embargo, a través de los tratamientos basados en catéteres (angioplastia/stenting), se puede ofrecer una terapia a los pacientes con un riesgo operativo significativo debido a enfermedades comórbidas.
Preparación para la cirugía
Dado que la mayoría de los pacientes con AIOD son mayores de 50 años, no es infrecuente encontrar una cardiopatía isquémica asociada, aunque no estén presentes los síntomas anginosos clásicos. Hertzer et al descubrieron que la mayoría de los pacientes sometidos a operaciones de aorta por enfermedad oclusiva arterial tenían arterias coronarias enfermas cuando se realizó la arteriografía coronaria. Además, Porter et al encontraron una incidencia significativa de placas oclusivas en las arterias carótidas en un grupo similar de pacientes. Está claro que la AIOD no existe en el vacío. Sin embargo, a pesar de la asociación de la enfermedad oclusiva arterial coronaria y extracraneal con la EAP, está claro que no todos los pacientes necesitan una evaluación preoperatoria exhaustiva antes de someterse a la cirugía aórtica.
Las evaluaciones cardíacas preoperatorias se reservan para los pacientes que tienen un hallazgo anormal en la electrocardiografía (ECG) o un historial de angina de pecho de nueva aparición o inestable y para aquellos con síntomas de disfunción ventricular (ortopnea, disnea de esfuerzo). Los pacientes que se han sometido a una angioplastia coronaria o a un bypass o que tienen antecedentes de angina estable con la medicación adecuada probablemente no necesiten una evaluación cardíaca preoperatoria, a menos que se haya producido un cambio en la tolerancia al ejercicio o en el patrón anginoso.
Inmediatamente antes de la inducción de la anestesia, el anestesista coloca un catéter epidural. Aunque el catéter no se utiliza durante el procedimiento, el alivio analgésico proporcionado por la instilación de agentes narcóticos y anestésicos locales en el período postoperatorio es inestimable.
Además, se administra una dosis sistémica de una cefalosporina perioperatoria por vía intravenosa antes de realizar la incisión en la piel. El antibiótico se continúa en el postoperatorio durante 24-28 horas para disminuir el riesgo de infección del injerto.
Detalles de la operación
Tanto la TEA como la BSA pueden realizarse a través de una incisión longitudinal en la línea media o transversal intraabdominal e incluso pueden realizarse a través de una exposición retroperitoneal de la aorta.
Se necesita una mayor disección con la TEA. Se requiere una movilización circunferencial total de la aorta infrarrenal y de las arterias ilíacas comunes para realizar la ATE aortoilíaca. La extensión proximal de la disección es el nivel de las arterias renales, siempre que las placas oclusivas no se extiendan proximalmente e incidan en los orificios de estos vasos. Si la enfermedad oclusiva se extiende cefálicamente a las arterias renales, la disección debe llevarse proximalmente al origen de la arteria mesentérica superior (AMS) para permitir la colocación de la pinza oclusiva aórtica en la base de este vaso.
Un enfoque alternativo para el control suprarrenal de la aorta es la colocación de la pinza transversal aórtica por encima del nivel del tronco celíaco, una maniobra que no es difícil y es bastante familiar para los cirujanos vasculares. Las arterias lumbar, sacra media y mesentérica inferior (AMI) deben ser manejadas mediante el uso de bucles de vasos para controlar la hemorragia posterior cuando se abre la aorta.
Tenga cuidado de identificar y preservar cualquier rama arterial renal accesoria, que puede estar presente hasta en un 20% de los pacientes. Además, la porción proximal de las arterias ilíaca externa e hipogástrica debe disecarse adecuadamente para permitir la colocación de pinzas oclusoras en estos vasos lo suficientemente distales del origen para ver la porción proximal de la arteria ilíaca externa
La porción difícil de la disección ocurre alrededor de la aorta distal y las arterias ilíacas comunes proximales. La vena cava inferior y las venas ilíacas comunes pueden estar bastante adheridas a las arterias en este punto, y hay que tener cuidado para evitar lesiones en estas venas. Una vez completada la disección, se administran 5000 unidades de heparina intravenosa antes de la oclusión arterial.
Las pinzas distales se colocan primero para reducir la incidencia de ateroembolismo que puede producirse tras la aplicación de la pinza aórtica. Se realiza una incisión longitudinal en la aorta, que se extiende desde 2 cm distales a la pinza oclusora aórtica en sentido proximal hasta 2 cm proximales a la bifurcación aórtica en sentido distal. Coloque la línea de incisión en el lado derecho de la superficie anterior de la aorta para evitar el origen de la AMI.
El plano de endarterectomía se establece fácilmente donde la enfermedad ateromatosa es más grave. Se agarra la placa y se empuja suavemente el resto de la pared arterial. La disección se continúa distalmente hasta llegar a la bifurcación, y el plano apropiado se continúa en el orificio de cada arteria ilíaca común.
La arteria ilíaca puede incisarse longitudinalmente (si la ilíaca común es larga), o incluso transversalmente, directamente sobre la bifurcación ilíaca común. El autor prefiere una incisión longitudinal que se extienda desde la arteria ilíaca común proximal a 2 cm del origen hasta la bifurcación ilíaca, porque permite al cirujano una mejor visión de la superficie endarterectomizada y del punto final de la endarterectomía. Se conserva un puente de pared arterial entre la incisión de la aorta abdominal y las incisiones de la ilíaca común.
Una vez que se moviliza toda la placa en la ilíaca común, se puede tirar de toda la muestra en dirección cefálica y extraerla por completo como una sola muestra que se parece a un par de pantalones.
Tenga cuidado de examinar el punto final distal en la arteria ilíaca. Una lengua de ateroma puede continuar en el origen de las arterias ilíaca externa e hipogástrica. Esta cola de ateroma debe extirparse en un plano más superficial para evitar extender la endarterectomía al plano más profundo utilizado para realizar la TEA. El plano del ateroma en realidad es fácil de discernir porque el ateroma suele ser de un color amarillo más oscuro y tiene una consistencia diferente a la de la íntima adherente más normal.
Después de eliminar cualquier resto de placa y/o hebras de media, las arteriotomías se cierran con suturas continuas de polipropileno. Si la aorta es pequeña (< 2 cm), se utiliza un parche protésico de Dacron de porosidad cero para evitar el estrechamiento que puede producirse durante el cierre primario de una arteriotomía longitudinal. Una vez restablecido el flujo sanguíneo, se deben palpar los pulsos femorales para confirmar la presencia de un flujo de entrada adecuado.
Se utiliza una exposición aórtica similar para realizar la BSA. Además, la arteria femoral común, la arteria femoral superficial (AFS) proximal y la arteria femoral profunda proximal se movilizan a través de incisiones longitudinales en la ingle que se realizan justo al lado del pulso femoral. Si el pulso no está presente, la línea de incisión adecuada se encuentra midiendo 3-4 dedos laterales al tubérculo púbico.
Cubra la piel con un paño de plástico impregnado de povidona yodada para ayudar a evitar el contacto de la piel con el injerto protésico. Se moviliza la aorta infrarrenal inmediatamente adyacente a las arterias renales. La movilización circunferencial de la aorta no es necesaria. La arteria femoral común y sus ramas se movilizan desde el ligamento inguinal hasta la bifurcación, exponiendo una parte suficiente de la AFS y de la arteria femoral profunda para permitir la colocación de una pinza de oclusión arterial.
La anastomosis aórtica puede realizarse en una configuración de extremo a extremo o de extremo a lado utilizando sutura continua de polipropileno. Aunque se han utilizado pinzas aórticas parcialmente ocluyentes al realizar anastomosis de extremo a lado, se obtiene una mejor visión de la luz aórtica con el uso de pinzas proximales y distales que ocluyen totalmente la aorta.
Si la aorta está llena de restos ateroscleróticos que parecen sueltos y pueden embolizar cuando se restablece el flujo, realice una anastomosis aórtica de extremo a extremo y sobresea la aorta distal. La configuración de la anastomosis proximal no es tan importante como su ubicación. La anastomosis a la aorta debe situarse cerca de las arterias renales para ayudar a evitar la enfermedad ateromatosa y/o aneurismática recurrente que puede afectar a la aorta infrarrenal que permanece proximal a la anastomosis aórtica.
Una vez completada la anastomosis proximal y sin presencia de hemorragia, las extremidades del injerto protésico se pasan cuidadosamente a través de los túneles retroperitoneales que se hicieron antes de que el paciente recibiera heparina intravenosa. Los túneles se realizan directamente antes de las arterias ilíacas y después de los uréteres. Las venas ilíacas circunflejas deben evitarse durante la creación del túnel y el paso de los miembros del injerto. La incisión parcial del ligamento inguinal puede ayudar a construir el túnel y a identificar estas grandes venas problemáticas.
La arteria femoral común se incide longitudinalmente, y se crea una anastomosis femoral convencional de extremo a extremo con sutura continua de polipropileno. Hay que tener cuidado de examinar los orígenes de las dos ramas de salida de la arteria femoral común (es decir, la SFA y la arteria femoral profunda). No es raro que la SFA tenga una enfermedad oclusiva significativa. Si la SFA está ocluida, cualquier estenosis en la porción proximal de la arteria femoral profunda debe ser reparada para asegurar una adecuada permeabilidad a largo plazo de la rama del injerto aórtico. Si la arteria femoral común está gravemente enferma, puede ser necesario realizar una TEA local limitada para facilitar una anastomosis femoral adecuada.