Nicht-psychotrope medikamenteninduzierte Psychose
US Pharm. 2014;39(11):HS8-HS15.
ABSTRACT: Viele nicht-psychiatrische Medikamente können neuropsychiatrische Effekte verursachen, die von Angstzuständen bis hin zu Psychosen reichen. Medikamenteninduzierte Psychosen wurden erstmals im 19. Jahrhundert diagnostiziert. Seitdem sind viele Medikamente mit diesem Phänomen in Verbindung gebracht worden. Zu den am häufigsten involvierten nicht-psychiatrischen Wirkstoffen gehören Antiparkinsonmittel, Herzmedikamente und Kortikosteroide. Apotheker müssen mit den neuropsychiatrischen Nebenwirkungen vieler gängiger verschreibungspflichtiger und nicht verschreibungspflichtiger Medikamente vertraut sein, damit sie Patienten und Betreuer über diese potenziellen Nebenwirkungen aufklären und Strategien zur Risikominimierung entwickeln können.
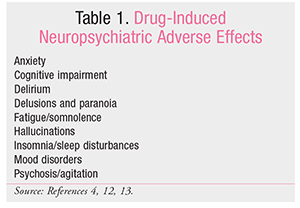
Unerwünschte Arzneimittelereignisse (UAEs) betreffen jedes Jahr Millionen von Menschen. Sie sind die häufigste Ursache für Komplikationen nach der Entlassung und verursachen jährlich mehr als 3,5 Millionen Arztbesuche, ca. 1 Million Besuche in der Notaufnahme und fast 125.000 Krankenhauseinweisungen.1-3 Neuropsychiatrische Effekte machen bis zu 30 % der unerwünschten Arzneimittelwirkungen aus und sind mit erheblicher Morbidität und Mortalität verbunden.4,5 Viele nicht-psychiatrische Medikamente können neuropsychiatrische Ereignisse verursachen, die von Angstzuständen bis zu Psychosen reichen (TABELLE 1). Dieser Artikel gibt einen Überblick über einige der häufigsten nicht-psychiatrischen Wirkstoffe, die mit medikamenteninduzierten Psychosen in Verbindung gebracht werden, und diskutiert Strategien zur Minimierung des Risikos für den Patienten.
Hintergrund
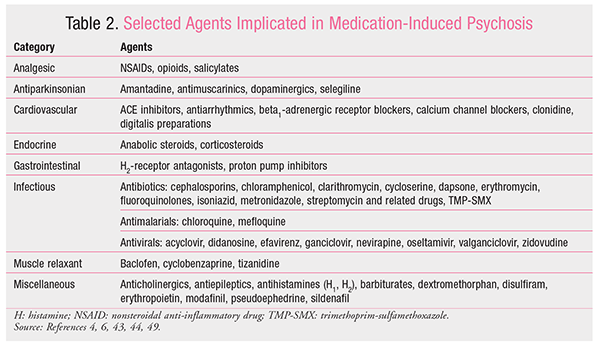
Der Begriff Psychose wurde erstmals im 19. Jahrhundert verwendet, um einen anormalen Geisteszustand zu beschreiben.6 Heute stellt eine Psychose eine Störung der Realitätswahrnehmung dar. Eine Psychose ist durch das Vorhandensein eines oder mehrerer der folgenden Symptome gekennzeichnet: Halluzinationen, Wahnvorstellungen, desorganisierte Gedanken und ungewöhnliches, seltsames und/oder regressives Verhalten. Das Phänomen, das heute als medikamenteninduzierte Psychose bekannt ist, wurde erstmals 1845 von dem französischen Psychiater Jacques-Joseph Moreau identifiziert, der die Auswirkungen des Rauchens von Haschisch bei seinen Patienten als „…akute psychotische Reaktionen beschrieb, die im Allgemeinen nur wenige Stunden, gelegentlich aber bis zu einer Woche andauerten; die Reaktion schien dosisabhängig zu sein und ihr Hauptmerkmal umfasste paranoide Vorstellungen, Illusionen, Halluzinationen, Wahnvorstellungen, Depersonalisation, Verwirrung, Unruhe und Erregung.“7 Seitdem wurden viele Wirkstoffe mit medikamenteninduzierter Psychose in Verbindung gebracht (TABELLE 2).
Die Prävalenz der medikamenteninduzierten Psychose ist nicht bekannt, aber es wird geschätzt, dass bei 7 % bis 25 % der Personen, die sich mit einer ersten Psychose-Episode vorstellen, der Zustand substanz- oder medikamenteninduziert sein kann.8 Das Diagnostic and Statistical Manual of Mental Health Disorders, Fifth Edition, führt eine Reihe von Kriterien für die Diagnose einer substanz- oder medikamenteninduzierten psychotischen Störung auf: Halluzinationen und/oder Wahnvorstellungen sind vorhanden; die Symptome haben sich während oder kurz nach einer Substanzintoxikation oder einem Substanzentzug oder nach der Einnahme eines Medikaments entwickelt; das beteiligte Medikament ist in der Lage, diese Symptome hervorzurufen; die Störung lässt sich nicht besser durch eine psychotische Störung erklären, die nicht substanz- oder medikamenteninduziert ist; die Störung tritt nicht ausschließlich im Verlauf eines Delirs auf; und die Störung verursacht erheblichen Stress oder Beeinträchtigungen in sozialen, beruflichen oder anderen wichtigen Funktionsbereichen.8 Die häufigsten nicht-psychiatrischen Medikamente, die mit medikamentös induzierten Psychosen in Verbindung gebracht werden, sind Antiparkinsonmittel, Herzmedikamente und Kortikosteroide.5,6
Antiparkinsonmittel
Selten treten psychotische Symptome bei unbehandelten Parkinson-Patienten auf (<10%); diese Symptome entwickeln sich meist als Komplikation der medikamentösen Therapie.9 Antiparkinsonmittel sind mit dem höchsten Risiko einer medikamenteninduzierten Psychose verbunden, wobei sich bei bis zu 60 % der Patienten Symptome entwickeln.10,11 Aufgrund ihrer katecholaminergen oder anticholinergen Eigenschaften haben alle Antiparkinsonmittel das Potenzial, eine Psychose auszulösen.12 Die Symptome reichen von abnormen Träumen bis hin zu einer offenen Psychose. Visuelle Halluzinationen mit oder ohne Delirium werden am häufigsten berichtet; auditive Halluzinationen, die weniger häufig sind, werden in der Regel von visuellen Halluzinationen begleitet.13-17 Wahnvorstellungen – feste Überzeugungen, die nicht durch klare oder vernünftige widersprüchliche Beweise erschüttert werden und mit großer Überzeugung vertreten werden – sind weniger häufig als Halluzinationen.8,18,19 Bei Morbus Parkinson sind Wahnvorstellungen oft paranoid, folgen in der Regel auf Halluzinationen und betreffen bis zu 14 % der Patienten.20 Schlafstörungen und abnorme Traumerscheinungen können der Entwicklung einer Psychose bei Morbus Parkinson-Patienten vorausgehen.4,17
Kardiale Wirkstoffe
Digoxin kann Delirium, Depressionen und Psychosen hervorrufen, höchstwahrscheinlich aufgrund von Elektrolyt-Ungleichgewichten und zerebraler Hypoxie.4,21 Diese Wirkungen sind dosisabhängig, können aber auch bei therapeutischen Spiegeln auftreten, insbesondere bei älteren Patienten oder in Fällen, in denen Digoxin in Kombination mit Diuretika verwendet wird, die einen Kaliumverlust verursachen.4,21 Das Risiko, psychotische Symptome zu entwickeln, steigt, wenn die Digoxin-Plasmakonzentration 1,5 ng/ml überschreitet.4 Psychotische Symptome können das erste und einzige Anzeichen einer Digoxin-Toxizität sein, insbesondere wenn die Serumkonzentration im Normalbereich liegt.
Beta1-adrenerge Rezeptorblocker sind dafür bekannt, Wirkungen auf das zentrale Nervensystem (ZNS) zu verursachen, einschließlich bizarrer oder lebhafter Träume, Schlafstörungen, Delirium, Psychose und visueller Halluzinationen.22 Psychosen und Delirien wurden für Metoprolol und Propranolol berichtet.4,23,24 Diese Effekte sind nicht dosisabhängig und scheinen teilweise auf die lipophilen Eigenschaften der Medikamente zurückzuführen zu sein: Hydrophile Wirkstoffe wie Atenolol werden unverändert über die Nieren ausgeschieden, während lipophile Wirkstoffe wie Propranolol und Metoprolol über die Leber metabolisiert werden und vermutlich die Blut-Hirn-Schranke passieren.22,23 Weitere Faktoren, die die Penetration von Betablockern durch die Blut-Hirn-Schranke und ihre Fähigkeit, ZNS-Effekte zu verursachen, beeinflussen, sind spezifische strukturelle Details der Moleküle, arzneimittelinduzierte Erhöhungen der Plasmakatecholaminspiegel und verringerte Melatoninspiegel.25
Neuropsychiatrische Wirkungen von ACE-Hemmern sind begrenzt; es wurde jedoch über visuelle Halluzinationen im Zusammenhang mit der Anwendung dieser Wirkstoffe berichtet, hauptsächlich bei älteren Patienten.26,27 Zu den betroffenen Wirkstoffen gehören Quinapril, Enalapril, Captopril, Lisinopril, Ramipril und Perindopril.12,26,27 Die Halluzinationen traten 2 Stunden bis 6 Jahre nach Beginn der Einnahme eines ACE-Hemmers auf und verschwanden innerhalb von 1 bis 30 Tagen nach dem Absetzen.27 Fortschreitendes Alter und zugrunde liegende ZNS-Störungen können Risikofaktoren für eine ACE-Hemmer-induzierte Psychose sein.27
Andere kardiale Wirkstoffe, die eine Psychose auslösen können, sind Diuretika, Kalziumkanalblocker und verschiedene Antiarrhythmika.4,27
Kortikosteroide
Seit den 1950er Jahren werden Kortikosteroide zur Behandlung einer Vielzahl von immunologischen Störungen eingesetzt. Die gemeldete Inzidenz von Kortikosteroid-assoziierten psychiatrischen Reaktionen reicht von 1,8 % bis 57 %; die Inzidenz von Psychosen im Zusammenhang mit der Kortikosteroid-Behandlung liegt zwischen 3 % und 13,9 %.28-30 Die erhebliche Variabilität der gemeldeten Inzidenzen spiegelt die Unvorhersehbarkeit dieser Reaktionen, Unterschiede in der Dosierung, unterschiedliche Behandlungsdauern und eine Vielzahl identifizierter Risikofaktoren wider.28,30 Emotionale Labilität und Reizbarkeit, manchmal begleitet von akustischen Halluzinationen und Paranoia, sind häufige Symptome bei Patienten, die Kortikosteroide erhalten.30 Diese Effekte sind dosisabhängig, wobei psychotische Reaktionen bei Patienten, die Prednison in einer Dosierung von mehr als 40 mg/Tag erhalten, wahrscheinlicher sind. Aber auch eine geringe systemische Exposition durch inhalative Kortikosteroide kann potenziell psychiatrische Nebenwirkungen hervorrufen.4,28,31 Der Mechanismus, durch den Kortikosteroide psychiatrische Symptome wie Psychosen und Manie hervorrufen, muss noch aufgeklärt werden.
Andere Medikamente
Antimikrobielle Mittel: Antibiotika werden häufig eingesetzt und sind im Allgemeinen gut verträglich, aber einige Antibiotika wurden mit neuropsychiatrischen Nebenwirkungen in Verbindung gebracht, die in der Regel weniger bekannt sind.32 Fluorchinolone, insbesondere Ciprofloxacin, wurden bei 0,9 bis 11 % der Patienten mit Manie, Delirium und Halluzinationen in Verbindung gebracht.33,34
Ein paar Fallberichte haben Amoxicillin mit der Entwicklung einer akuten Psychose in Verbindung gebracht. Die Symptome traten innerhalb von 2 Stunden bis 10 Tagen nach Therapiebeginn auf und klangen nach Absetzen der Therapie vollständig ab.35 Clarithromycin, ein Makrolid-Antibiotikum, wurde bei 3 % der Patienten mit schlechten Träumen, Verwirrung, Desorientierung und Halluzinationen in Verbindung gebracht.36 Trimethoprim-Sulfamethoxazol (TMP-SMX) wurde mit der Entwicklung von Psychosen in Verbindung gebracht.32 In einer Übersichtsarbeit entwickelten 11,9 % der HIV-infizierten Patienten, die TMP-SMX gegen Pneumocystis jirovecii-Pneumonie erhielten, eine akute Psychose.37 In anderen Berichten führte der Beginn der Behandlung mit TMP-SMX zu einem veränderten mentalen Status mit lebhaften visuellen und auditiven Halluzinationen, wobei sich die Symptome nach dem Absetzen verbesserten.38 Paranoid-halluzinatorische Psychosen wurden mit Chloramphenicol, Streptomycin, Cephalosporinen und einigen antituberkulösen Medikamenten, wie Cycloserin, berichtet.4,39
Antiretrovirale Medikamente: Die Prävalenz von neu auftretenden Psychosen bei HIV-infizierten Patienten liegt zwischen 0,5 % und 15 %.40 Die antiretrovirale Therapie (ART), die eine tragende Säule der HIV-Behandlung ist, kann ein beitragender Faktor sein.12,40 Der Beginn einer ART kann mit dem Auftreten von psychotischen Symptomen innerhalb eines Monats nach Beginn verbunden sein; eine Auflösung der Symptome tritt häufig nach Absetzen des auslösenden Mittels ein.40 Die am häufigsten genannten Mittel sind Efavirenz, Zidovudin, Abacavir, Nevirapin und Combivir.40
Nicht verschreibungspflichtige Medikamente: Viele nicht verschreibungspflichtige Medikamente können psychotische Symptome hervorrufen. Sympathomimetika, die in den meisten Erkältungsmitteln und Nasensprays enthalten sind, wurden mit psychotischen Symptomen in Verbindung gebracht, selbst bei üblicher Dosierung.41,42 Nichtsteroidale Antirheumatika haben eine Reihe von psychiatrischen Nebenwirkungen, einschließlich Psychosen, verursacht.43 Histamin2 (H2)-Rezeptor-Antagonisten und Protonenpumpenhemmer wurden, obwohl sie als relativ sicher gelten, mit schwerwiegenden neuropsychiatrischen Ereignissen in Verbindung gebracht (einschließlich geistiger Verwirrung und Unruhe, Schlaflosigkeit und Halluzinationen), insbesondere bei älteren Patienten, schwer kranken Patienten und solchen mit eingeschränkter Leber- oder Nierenfunktion.4,44
Klinische Präsentation
Die medikamenteninduzierte Psychose kann sich ähnlich wie die idiopathische Psychose präsentieren.45 Die wesentlichen Merkmale der medikamenteninduzierten Psychose sind ausgeprägte Wahnvorstellungen und/oder Halluzinationen, die auf die physiologischen Wirkungen eines Medikaments zurückgeführt werden.8 Die Halluzinationen sind in der Regel taktil, visuell und/oder gustatorisch.6 Der Patient kann auch Paranoia, Angst, Unruhe, Grandiosität und desorganisiertes Sprechen und/oder Verhalten zeigen.6
Es gibt keine definitiven Tests, um festzustellen, ob ein Patient eine medikamenteninduzierte Psychose erlebt. Eine gründliche Anamnese ist notwendig, um einen zeitlichen Zusammenhang herzustellen. Es ist wichtig, den Beginn der psychotischen Symptome zu bestimmen; eine medikamenteninduzierte Psychose steht in der Regel im Zusammenhang mit einer Dosiserhöhung oder einer Änderung des Medikamentenregimes, wobei die Symptome innerhalb weniger Tage nach Beginn, Dosierungsänderung oder Absetzen des Medikaments auftreten.6 Ein abrupter Beginn oder das Auftreten von Symptomen bei Patienten, die älter als 35 Jahre sind und keine bekannte psychiatrische Vorgeschichte haben, sollte auf eine medikamenteninduzierte Psychose hindeuten.6,8 In bestimmten Fällen, wie z. B. bei Kortikosteroiden, kann der Beginn der Symptome bis zu 3 Monate später auftreten.6,28 Die Symptomdauer kann auch dabei helfen, die Ätiologie der Symptomatik eines Patienten zu bestimmen; wenn die Symptome mehr als 4 Wochen nach Absetzen des verdächtigen Medikaments anhalten, müssen andere Ursachen der Psychose untersucht werden.39
Risikofaktoren und Prävention
Bestimmte Faktoren erhöhen das Risiko eines Patienten für eine medikamenteninduzierte Psychose, einschließlich Alter (kleine Kinder, ältere Menschen), veränderte Leber- oder Nierenfunktion, weibliches Geschlecht, Polypharmazie und psychiatrische Vorgeschichte.6,8,13,28 Es ist wichtig, eine gründliche Anamnese zu erheben, um frühere und aktuelle psychotische Erkrankungen zu bestimmen. Darüber hinaus ist eine vollständige Medikamentenanamnese einschließlich aller verschreibungspflichtigen und nicht verschreibungspflichtigen Medikamente, pflanzlichen Produkte und Nahrungsergänzungsmittel unerlässlich. Auch der Konsum illegaler Drogen und Alkohol muss angesprochen werden. Polypharmazie, insbesondere bei älteren Menschen, kann mit einem erhöhten Risiko für eine medikamenteninduzierte Psychose verbunden sein; diese Bevölkerungsgruppe wird häufiger wegen Parkinsonismus, Herz-Kreislauf-Erkrankungen und anderen Erkrankungen behandelt, die Psychosen auslösen können.39 Bei der Einleitung einer medikamentösen Therapie ist es immer am besten, die niedrigstmögliche Dosierung zu verwenden und dabei das Gewicht und das Alter des Patienten zu berücksichtigen. Das Bewusstsein für mögliche Wechselwirkungen mit anderen Medikamenten ist ebenfalls wichtig, um eine medikamenteninduzierte Psychose zu verhindern.
Behandlung
Die medikamenteninduzierte Psychose ist in der Regel selbstlimitierend und verschwindet in der Regel innerhalb eines Tages (in manchen Fällen mehrere Tage) nach Absetzen des auslösenden Mittels.8,28 Die Behandlung umfasst das Absetzen des verdächtigen Wirkstoffs oder, wenn ein Absetzen nicht möglich ist, die Senkung der Dosis unter psychotomimetische Werte und/oder die Verwendung von antipsychotischen Medikamenten zur Behandlung der Symptome.6
Bei mit Parkinson behandelten Patienten sollte das Medikament mit dem größten psychoseauslösenden Potenzial und der geringsten antiparkinsonschen Aktivität zuerst abgesetzt werden.13 Parkinson-Medikamente sollten in der folgenden Reihenfolge abgesetzt werden: 1) Begleitmedikamente wie Anticholinergika, Amantadin und Selegilin; 2) Dopamin-Agonisten; und 3) Levodopa-Carbidopa.13 Wenn ein Antipsychotikum zur Behandlung einer chronischen und störenden Psychose bei einem Parkinson-Patienten eingesetzt wird, muss die potenzielle Auswirkung einer Verschlechterung der motorischen Symptome durch die Dopaminblockade gegen den potenziellen Nutzen abgewogen werden. Typische Antipsychotika und die meisten atypischen Antipsychotika werden aus diesem Grund nicht empfohlen.46 Clozapin und Quetiapin haben sich als die wirksamsten Wirkstoffe mit der geringsten Wahrscheinlichkeit einer Verschlechterung der motorischen Symptome erwiesen.46,47 Ihre Nebenwirkungsprofile haben jedoch Untersuchungen veranlasst, alternative Wirkstoffe zu finden, die bei der Reduzierung von Halluzinationen bei Parkinson-Patienten wirksam sind. Die vielversprechendsten Medikamente sind die Cholinesterasehemmer Rivastigmin und Donepezil.46,47
Die Sicherheit des Patienten ist ein wichtiger Aspekt bei der Behandlung der akuten Erkrankung. Idealerweise sollte sich der Patient in einer Umgebung aufhalten, in der er beobachtet und, falls nötig, unter Kontrolle gehalten werden kann, um Selbst- oder Fremdverletzungen zu vermeiden.6 Eine medizinische Behandlung ist in der Regel unnötig, wenn das auslösende Mittel abgesetzt wird. Eine kurzzeitige Behandlung mit Antipsychotika oder Benzodiazepinen während einer Psychosephase kann bei Patienten, bei denen die Gefahr besteht, dass sie sich selbst oder anderen Schaden zufügen, gerechtfertigt sein.6
Ein erneuter Medikamentenversuch kann in bestimmten Situationen angebracht sein, z. B. wenn sich die Psychose des Patienten als Folge einer hohen Dosierung entwickelt hat oder wenn der Wirkstoff in Kombination mit anderen Psychotomimetika verwendet wurde.6 Wenn ein erneuter Versuch unternommen wird, sollte die Medikation mit einer niedrigeren Dosierung begonnen werden, wobei der Patient sorgfältig auf frühe Anzeichen einer Psychose überwacht werden sollte.6
Schlussfolgerung
Medikationsinduzierte Psychosen wurden mit vielen nicht-psychiatrischen Medikamenten in Verbindung gebracht. Es ist wichtig, sich der psychotropen ADEs vieler gängiger nicht verschreibungspflichtiger und verschreibungspflichtiger Medikamente bewusst zu sein. Die Aufklärung von Patienten und Betreuern über potenzielle ADEs von Psychopharmaka und die Frage nach ADEs bei jedem Patientenkontakt helfen bei der Früherkennung und Prävention von medikamenteninduzierten Psychosen.28 Patienten sollten angewiesen werden, vor der Einnahme von nicht verschreibungspflichtigen Medikamenten ihren Apotheker oder einen anderen Gesundheitsdienstleister zu konsultieren und einen übermäßigen Konsum von koffeinhaltigen Produkten (≥10 mg/kg/Tag) zu vermeiden, wenn sie Psychotomimetika einnehmen.7,48 Präventionsstrategien, die auf die Vermeidung von Hochrisikomedikamenten, angemessene Dosierungsschemata basierend auf Alter und Gewicht, die Reduzierung der Polypharmazie und eine enge Nachsorge abzielen, können die Ergebnisse der Patienten verbessern.
1. Forster AJ, Murff HJ, Peterson JF, et al. The incidence and severity of adverse events affecting patients after discharge from the hospital. Ann Intern Med. 2003;138:161-167.
2. Bourgeois FT, Shannon MW, Valim C, Mandl KD. Unerwünschte Arzneimittelereignisse im ambulanten Bereich: eine nationale 11-Jahres-Analyse. Pharmacoepidemiol Drug Saf. 2010;19:901-910.
3. Budnitz DS, Pollock DA, Weidenbach KN, et al. National surveillance of emergency department visits for outpatient adverse drug events. JAMA. 2006;296:1858-1866.
4. Ashton CH. Psychiatrische Wirkungen von Medikamenten für andere Erkrankungen. Medicine. 2004;32:50-52.
5. Desai AK. Psychotrope Nebenwirkungen von häufig verordneten Medikamenten bei älteren Menschen. Primary Psychiatry. 2004;11:27-34.
6. Goren JL. Psychosis. In: Tisdale JE, Miller DA, eds. Drug-Induced Diseases: Prevention, Detection, and Management. 2nd ed. Bethesda, MD: American Society of Health-System Pharmacists; 2010:344-356.
7. D’Souza DC. Hazy – Der Zusammenhang zwischen Cannabis & und Psychose. Pharmacy Weekly. 2011;6.
8. American Psychiatric Association. Diagnostic and Statistical Manual of Mental Disorders, Fifth Edition (DSM-5). Washington, DC: American Psychiatric Publishing; 2013.
9. Ecker D, Unrath A, Kassubek J, Sabolek M. Dopamine agonists and their risk to induce psychotic episodes in Parkinson’s disease: a case-control study. BMC Neurology. 2009;9:23.
10. Fénelon G, Alves G. Epidemiology of psychosis in Parkinson’s disease. J Neurol Sci. 2010;289:12-17.
11. Forsaa EB, Larsen JP, Wentzel-Larsen T, et al. A 12-year population-based study of psychosis in Parkinson disease. Arch Neurol. 2010;67:996-1001.
12. Turjanski N, Lloyd GG. Psychiatrische Nebenwirkungen von Medikamenten: aktuelle Entwicklungen. Adv Psychiatr Treat. 2005;11:58-70.
13. Kuzuhara S. Drug-induced psychotic symptoms in Parkinson’s disease. Problems, management, and dilemma. J Neurol. 2001;248(suppl 3):III28-III31.
14. Fénelon G, Mahieux F, Huon R, Ziégler M. Halluzinationen bei Morbus Parkinson: Prävalenz, Phänomenologie und Risikofaktoren. Brain. 2000;123:733-745.
15. Factor SA, Molho ES, Podskalny GD, Brown D. Parkinson’s disease: drug-induced psychiatric states. Adv Neurol. 1995;65:115-138.
16. Holroyd S, Currie L, Wooten GF. Prospektive Studie über Halluzinationen und Wahnvorstellungen bei Morbus Parkinson. J Neurol Neurosurg Psychiatry. 2001;70:734-738.
17. Onofrj M, Thomas A, Bonanni L. New approaches to understanding hallucinations in Parkinson’s disease: phenomenology and possible origins. Expert Rev Neurother. 2007;7:1731-1750.
18. Molho ES, Factor SA. Morbus Parkinson: Die Behandlung von medikamenteninduzierten Halluzinationen und Psychosen. Curr Neurol Neurosci Rep. 2001;1:320-328.
19. Fernandez HH, Trieschmann ME, Friedman JH. Behandlung von Psychosen bei Morbus Parkinson: Sicherheitsüberlegungen. Drug Saf. 2003;26:643-659.
20. Friedman JH. Parkinson’s disease psychosis 2010: a review article. Parkinsonism Relat Disord. 2010;16:553-560.
21. Eisendrath SJ, Sweeney MA. Toxische neuropsychiatrische Effekte von Digoxin bei therapeutischen Serumkonzentrationen. Am J Psychiatry. 1987;144:506-507.
22. Conant J, Engler R, Janowsky D, et al. Central nervous system side effects of beta-adrenergic blocking agents with high and low lipid solubility. J Cardiovasc Pharmacol. 1989;13:656-661.
23. Sirois FJ. Visuelle Halluzinationen und Metoprolol. Psychosomatics. 2006;47:537-538.
24. Steinhart J, Pugh CR. Zwei Patienten mit schizophrenieähnlicher Psychose nach Behandlung mit beta-adrenergen Blockern. Br Med J. 1979 Mar 24;1:790.
25. Goldner JA. Metoprolol-induzierte visuelle Halluzinationen: eine Fallserie. J Med Case Rep. 2012;6:65-67.
26. Huffman JC, Stern TA. Neuropsychiatrische Folgen von kardiovaskulären Medikamenten. Dialoge Clin Neurosci. 2007;9:29-45.
27. Doane J, Stults B. Visual hallucinations related to angiotensin-converting enzyme inhibitor use: case reports and review. J Clin Hypertens (Greenwich). 2013;15:230-233.
28. Warrington TP, Bostwick M. Psychiatric adverse effects of corticosteroids. Mayo Clin Proc. 2006;81:1361-1367.
29. Wolkowitz OM, Rubinow D, Doran AR, et al. Prednisone effects on neurochemistry and behavior. Preliminary findings. Arch Gen Psychiatry. 1990;47:963-968.
30. Ciriaco M, Ventrice P, Russo G, et al. Corticosteroid-related central nervous system side effects. J Pharmacol Pharmacother. 2013;4(suppl 1):S94-S98.
31. Türktas I, Gücüyener K, Ozden A. Medication-induced psychotic reaction. J Am Acad Child Adolesc Psychiatry. 1997;36:1017-1018.
32. Grill MF, Maganti RK. Neurotoxische Effekte im Zusammenhang mit der Einnahme von Antibiotika: Überlegungen zum Management. Br J Clin Pharmacol. 2011;72:381-393.
33. Testa A, Giannuzzi R, Sollazzo F, et al. Psychiatric emergencies (part II): psychiatric disorders coexisting with organic diseases. Eur Rev Med Pharmacol Sci. 2013;17(suppl 1):65-85.
34. Moorthy N, Raghavendra N, Venkatarathnamma PN. Levofloxacin-induzierte akute Psychose. Indian J Psychiatry. 2008;50:57-58.
35. Shah M, Subhani M, Rizvon K, Mustacchia P. Transient psychotic episode induced by Helicobacter pylori triple therapy treatment. Case Rep Gastroenterol. 2012;6:381-386.
36. Elahi F, Bhamjee M. A case of clarithromycin psychosis. Psychiatr Bull. 2004;28:98-99.
37. Lee KY, Huang CH, Tang HJ, et al. Acute psychosis related to use of trimethoprim/sulfamethoxazole in the treatment of HIV-infected patients with Pneumocystis jirovecii pneumonia: a multicentre, retrospective study. J Antimicrob Chemother. 2012;67:2749-2754.
38. Stuhec M. Trimethoprim-sulfamethoxazole-related hallucinations. Gen Hosp Psychiatry. 2014;36:203.e7-e8.
39. Bangar S. P03-58-Treatment of cycloserine induced psychosis-a case series . Eur Psychiatry. 2011;26(suppl 1):1227.
40. Benton T, Blume J, Dubé B. Treatment considerations for psychiatric syndromes associated with HIV infection. HIV Ther. 2010;4:231-245.
41. Flaherty JH. Psychotherapeutische Mittel bei älteren Erwachsenen. Häufig verschriebene und rezeptfreie Medikamente: Ursachen für Verwechslungen. Clin Geriatr Med. 1998;14:101-127.
42. Brown TM, Stoudemire A. Psychiatric Side Effects of Prescription and Over-the-Counter Medications: Recognition and Management. Washington, DC: American Psychiatric Press; 1998.
43. Browning CH. Nichtsteroidale Antirheumatika und schwere psychiatrische Nebenwirkungen. Int J Psychiatry Med. 1996;26:25-34.
44. Picotte-Prillmayer D, DiMaggio JR, Baile WF. H2-Blocker-Delirium. Psychosomatics. 1995;36:74-77.
45. Sciolla A. Iatrogenic psychoses. Semin Clin Neuropsychiatry. 1998;3:61-69.
46. Connolly BS, Fox SH. Medikamentöse Behandlungen für die neuropsychiatrischen Komplikationen der Parkinson-Krankheit. Expert Rev Neurother. 2012;12:1439-1449.
47. Zahodne LB, Fernandez HH. Pathophysiologie und Behandlung der Psychose bei Morbus Parkinson: ein Review. Drugs Aging. 2008;25:665-682.
48. Hedges DW, Woon FL, Hoopes SP. Caffeine-induced psychosis. CNS Spectr. 2009;14:127-129.
49. Medikamente, die psychiatrische Symptome hervorrufen können. Med Lett Drugs Ther. 2008;50:100-103.