Simplificando la ventilación mecánica – Parte 6 – Elección de los ajustes iniciales
Agosto 27, 2018
Simplificando la ventilación mecánica – Parte 6 – Elección de los ajustes iniciales
 Elegir sus ajustes iniciales: Espero que ahora veas qué fisiologías debes tener en cuenta a la hora de configurar el ventilador y tus objetivos para cada una de ellas. Si su paciente no encaja en una de estas tres categorías, entonces configuro mi ventilador como si estuviera manejando a un paciente que tiene hipoxemia refractaria para mantener una estrategia de protección pulmonar incluso si no creen que tienen una enfermedad pulmonar muy significativa. Se ha demostrado que mantener una estrategia de protección pulmonar con ventilación de bajo volumen corriente disminuye la lesión pulmonar inducida por el ventilador y minimiza el daño, incluso en pacientes sin hipoxemia refractaria y SDRA (1-2).
Elegir sus ajustes iniciales: Espero que ahora veas qué fisiologías debes tener en cuenta a la hora de configurar el ventilador y tus objetivos para cada una de ellas. Si su paciente no encaja en una de estas tres categorías, entonces configuro mi ventilador como si estuviera manejando a un paciente que tiene hipoxemia refractaria para mantener una estrategia de protección pulmonar incluso si no creen que tienen una enfermedad pulmonar muy significativa. Se ha demostrado que mantener una estrategia de protección pulmonar con ventilación de bajo volumen corriente disminuye la lesión pulmonar inducida por el ventilador y minimiza el daño, incluso en pacientes sin hipoxemia refractaria y SDRA (1-2).
Paso 1: elegir el modo
A lo largo de las 5 partes anteriores hablé de varios modos en detalle y el gráfico siguiente le ofrece una visión general que explica los aspectos básicos de cada modo.
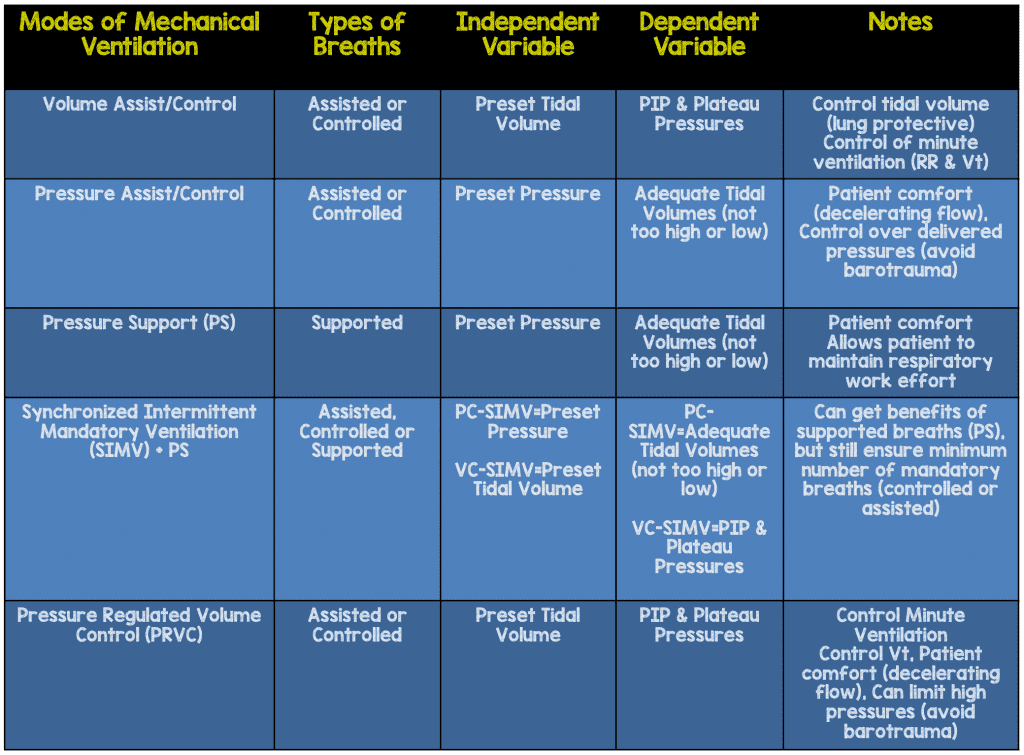
Asistencia/Control del volumen:
Si elige un modo de volumen, la ventaja es que tendrá un mayor control sobre la ventilación minuto de sus pacientes, ya que podrá establecer un volumen tidal objetivo y una frecuencia. En el modo de control de asistencia, el paciente puede activar el ventilador (respiración asistida) y determinar su propia frecuencia, pero una vez que se active recibirá el volumen tidal que usted establezca. Si el paciente entra en apnea o usted fija la frecuencia mucho más rápido de lo que el paciente respira, entonces el paciente recibirá todas las respiraciones de control. Yo utilizo este modo en mis pacientes con enfermedades obstructivas graves (Asma & EPOC), como ya comentamos en la Parte 4. También tiene la ventaja de controlar el volumen corriente, por lo que previene el volutrauma y asegura una ventilación de bajo volumen corriente.
Desventajas:
La desventaja de un modo de volumen es que la tasa de flujo inspiratorio es un flujo constante y no un flujo inspiratorio de desaceleración variable que vemos en las respiraciones a presión y en nuestro patrón respiratorio fisiológico normal. Un patrón de flujo desacelerado variable permite una tasa de flujo inspiratorio muy rápida al comienzo de la respiración, y luego, durante el resto de la inspiración, el flujo se desacelera. Debido a este flujo inspiratorio constante que utilizamos en las respiraciones con volumen, los pacientes pueden sentirse incómodos.
No podemos igualar exactamente el patrón de flujo, pero una forma de mejorar la comodidad de los pacientes es aumentar su tasa de flujo inspiratorio. Un flujo inspiratorio normal puede oscilar entre 60-90 litros/minuto, y se puede aumentar el flujo para dar una respiración más rápida intentando así imitar nuestro patrón de flujo desacelerado. La respiración seguirá siendo un flujo constante y no se desacelerará a lo largo de la inspiración como lo haría una respiración a presión o una respiración normal. Sin embargo, el ajuste de un flujo mayor puede ayudar a la comodidad del paciente.
Otra consideración cuidadosa al usar un modo de volumen es que usted tiene control sobre el volumen tidal pero no sobre la PPlat. Su objetivo es mantener la PPlat <30 mm Hg para evitar el barotrauma. Sólo tenga en cuenta que la PIP se muestra constantemente en el ventilador con cada respiración, pero para obtener una PPlat tiene que hacer una pausa inspiratoria final para asegurarse de que la PPlat es inferior a 30 mm Hg.
Asistencia/Control de la presión:
Si elige un modo de presión, la ventaja es posiblemente la comodidad del paciente debido al flujo inspiratorio de desaceleración variable del que hablamos anteriormente y también en la parte 5. También puede darle la ventaja de mejorar la oxigenación debido a la forma de onda de presión constante que también se discute en la Parte 5. También puede limitar la entrega de presión y por lo tanto prevenir el barotrauma.
Desventaja:
La desventaja es que puede perder algo de control sobre la ventilación por minuto. Puede establecer una frecuencia, pero si se trata de un modo de control de asistencia, el paciente puede activar el ventilador, pero cuando lo haga, obtendrá una presión establecida. Si el paciente desarrolla apnea o usted establece una frecuencia superior a la intrínseca, entonces recibirá todas las respiraciones controladas. Debe prestar mucha atención al volumen tidal que se suministra para asegurarse de que el volumen no es demasiado alto o demasiado bajo, especialmente en el entorno de alguien con distensibilidad pulmonar cambiante o broncoespasmo.
Control de volumen regulado por presión (PRVC)
Un modo que es muy popular en muchos centros médicos se conoce como Control de volumen regulado por presión (PRVC), pero se conoce con diferentes nombres dependiendo de la marca de ventilador que esté utilizando.
Si quiere utilizar un modo de ventilación por presión con todos sus beneficios teóricos, no quiere seguir ajustando las presiones y apuntar a un volumen corriente como un modo de volumen, entonces el PRVC es el modo para usted. Este es un modo inteligente de ventilación y a menudo enseño a mis alumnos que con este modo hay un terapeuta respiratorio imaginario que se redujo y se puso en el ventilador. El trabajo del pequeño terapeuta imaginario es suministrar un volumen corriente establecido con la menor presión posible.
El pequeño terapeuta suministra una respiración a presión con un flujo inspiratorio desacelerado y una presión constante (al igual que un modo de presión normal), pero ahora la respiración tendrá como objetivo un volumen corriente y hará un ciclo de espiración una vez que se alcance ese volumen (al igual que un modo de volumen). Normalmente, una respiración a presión proporciona una presión constante durante un tiempo determinado, independientemente del volumen suministrado. Este pequeño terapeuta calcula realmente la distensibilidad del paciente y administra la menor presión posible (en lugar de una presión constante que debe ajustarse manualmente) para administrar el volumen tidal establecido.
Además de calcular la distensibilidad pulmonar y administrar un volumen tidal establecido, el pequeño terapeuta también recibe instrucciones para no superar una determinada presión (límite de presión) con el fin de administrar este volumen tidal. Si la distensibilidad disminuye demasiado (el pulmón se vuelve más rígido), el terapeuta no aplicará más presión para administrar el volumen tidal una vez alcanzado el límite de presión. Por ejemplo, si el límite de presión se establece en 30 mm Hg y el volumen tidal establecido es de 500 mL, si se alcanza el límite de presión y el paciente sólo ha recibido 250 mL de los 500 mL establecidos, el paciente sólo recibirá 250 mL y no 500 mL. La ventaja es que este modo protege contra el barotrauma (VILI causado por las altas presiones del ventilador).
Desventaja:
Este modo es muy popular en muchos centros, por lo que es importante entender los inconvenientes. Sin embargo, este pequeño terapeuta no siempre es el más brillante y puede ser engañado muchas veces. Por ejemplo, si su paciente se está agitando con un mayor trabajo de respiración, entonces puede parecerle al diminuto terapeuta que la conformidad del paciente está mejorando porque está dando más esfuerzo. En realidad, el aumento del esfuerzo puede deberse a que el cumplimiento del paciente está empeorando, quiere más presión y se inquieta y agita. A medida que se agitan más, pueden volverse más taquipneicos y trabajar más duro para respirar. El pequeño terapeuta, sin embargo, piensa que lo están haciendo mejor y da menos presión – un círculo vicioso. Se puede sedar, pero tal vez darles más presión o una presión fija puede ayudar, pero esto puede significar cambiar su modo a un modo de presión. Otro inconveniente es que si el paciente tose mucho, esta presión alta durante la tos puede alcanzar presiones altas en el ventilador y el ventilador puede entrar en ciclo de espiración antes de tiempo.
Ventilación obligatoria intermitente sincronizada (SIMV + PS)
Este es el modo más popular en casi todas las unidades de cuidados intensivos pediátricos y también en algunas unidades de cuidados intensivos para adultos. Este modo puede combinarse con asistencia/control de volumen, asistencia/control de presión o control de volumen regulado por presión. Con este modo, el paciente puede recibir los tres tipos de respiraciones: respiraciones asistidas, respiraciones controladas y respiraciones asistidas (con presión). No puede elegir SIMV + PS solo, sino que debe seleccionar este modo para utilizarlo con un modo de volumen, presión o PRVC. Revisamos cómo funciona este modo en la Parte 1 (por favor, repáselo si lo necesita).
Realmente no hay una gran razón basada en la evidencia por la que elegimos esto en la UCIP, pero teóricamente tiene algunos beneficios. En primer lugar, además de la respiración controlada o asistida, su paciente tiene la capacidad de realizar respiraciones asistidas, lo que puede prevenir la debilidad diafragmática que puede resultar rápidamente si las respiraciones de su paciente son todas asistidas o controladas (3). En segundo lugar, las respiraciones asistidas o controladas que recibirá su paciente son muy útiles, especialmente en pacientes pediátricos que pueden necesitar una sedación más agresiva. Los niños suelen necesitar más sedación, lo que puede provocar depresión respiratoria y apnea. Por lo tanto, si mi paciente está configurado con una frecuencia respiratoria baja y está haciendo muchas respiraciones con soporte (soporte de presión) y ahora se vuelve apneico debido a la sedación, al menos me alegro de que reciba estas respiraciones controladas. En tercer lugar, cuando reduzco la frecuencia del ventilador, en realidad sólo estoy reduciendo las respiraciones asistidas o controladas, de modo que mi paciente debería recibir la mayoría de sus respiraciones como respiraciones espontáneas y asistidas. Cuando la frecuencia se reduzca al mínimo y el paciente reciba las respiraciones asistidas adecuadas, es probable que esté listo para la extubación. Esto parece tener sentido y, si se pregunta por qué no se utiliza esto también en todos nuestros pacientes adultos, los datos disponibles muestran que el destete en la SIMV, comparado con los ensayos de respiración espontánea diaria, mostró una liberación del ventilador más lenta (4). La cuarta razón por la que utilizamos esto en la UCIP es que siempre lo hemos hecho así, por lo que hay comodidad y familiaridad con su uso por parte de las enfermeras, los terapeutas respiratorios y los médicos.
Desventaja:
Este modo puede conducir a la disincronía ventilador-paciente y a la agitación y malestar del paciente. Creo que una de las principales razones por las que esto ocurre es que el paciente puede recibir varios tipos de respiraciones. Si su paciente acaba de activar una de las respiraciones obligatorias y digamos que ha recibido un volumen corriente de 300 cc (independientemente de si se ha administrado presión o volumen) y luego activa una respiración de soporte de presión y sólo recibe 100 cc, porque puede estar todavía débil, entonces puede sentirse incómodo. Es posible que haya disfrutado de esa respiración de mayor volumen corriente, pero que no esté satisfecho con la respiración de menor presión soportada. Para ayudar a su paciente, no se limite a sedarlo, sino que aumente su respiración con presión de soporte para conseguir al menos entre ½ y ¾ de sus volúmenes tidales asistidos o controlados y reajuste la presión de soporte si su paciente empeora o mejora. Esto es muy importante y constantemente veo este error de una presión de soporte demasiado baja por parte de los médicos y terapeutas respiratorios que a menudo conduce a que el paciente sea sobre sedado.
Diales de oxigenación:
Fracción de oxígeno inspirado (fi02)
Necesita seleccionar una cantidad de fi02 entre 0,21% – 1,00%. Como mencioné en la PARTE 5, suelo dar a mi paciente recién intubado un corto periodo de tiempo recibiendo el 100% y luego bajar rápidamente el dial hasta el 40-50% y en última instancia tratar de mantenerlo < al 60% para evitar los efectos nocivos de la hiperoxia. La hiperoxia puede ser perjudicial para sus pacientes y, por lo tanto, debe reducirse rápidamente a menos del 60% tan pronto como sea posible para mantener las saturaciones de oxígeno del 90-94% (5). Una práctica insegura y muy común es colocar a un paciente con oxígeno al 100% y destetarlo lentamente. Con demasiada frecuencia, el oxígeno se retira demasiado lentamente o, lo que es peor, se olvida. El oxígeno y los efectos de la hiperoxia no son benignos y están relacionados con peores resultados (5).
Así que después de intubar, bajaré rápidamente la fi02 al 40% y luego daré más oxígeno (si es necesario) para mantener mi saturación de oxígeno entre el 90-94% (objetivo de ARDSnet 88-95%). Considero que es una emergencia si mis pacientes no pueden destetarse a menos del 60% a las pocas horas de la intubación y me permite saber que puedo estar tratando con un paciente con hipoxemia refractaria y que puedo necesitar ser más agresivo antes en su manejo. A veces, la hipoxemia puede deberse a la atelectasia y pueden necesitar tiempo para reclutar sus alvéolos. Mientras tanto, empiezo a considerar otras intervenciones como el reajuste de mi PEEP, la parálisis, la colocación en decúbito prono y quizás, si estas medidas fallan, la ECMO. Así que el destete de la fi02 rápidamente previene los efectos de la hiperoxia y también te indica antes la gravedad de su hipoxemia para poder considerar una terapia agresiva temprana.
PEEP:
Desgraciadamente no hay un dial que puedas girar que diga presión media de la vía aérea, pero se te pedirá que ajustes la PEEP. Para optimizar la presión media de la vía aérea y proporcionar una oxigenación eficaz, debemos establecer un nivel óptimo de PEEP. Yo suelo fijar un mínimo de 5 mmHg de PEEP, pero puede que su PEEP tenga que ser mucho más alta en función de la PEEP ideal de su paciente, como ya hemos comentado antes.
Diales de ventilación:
Ritmo respiratorio:
Esta es realmente la principal forma de mejorar la ventilación, ya que normalmente fijamos el volumen corriente en 6 mL/kg en función del peso corporal ideal e intentamos no desviarnos demasiado de esto. Como hemos comentado, si un paciente tiene una acidosis metabólica grave, entonces querremos una frecuencia respiratoria muy alta, y si un paciente tiene una fisiología obstructiva, querremos una frecuencia baja. Para ambos pacientes, querrá comprobar una gasometría después de 20-30 minutos, y luego reajustar su tasa en consecuencia.
Recuerde que si su tasa es demasiado rápida entonces puede desarrollar auto-peep por lo que puede tener que disminuir su tasa o ajustar su tiempo inspiratorio o tasa de flujo inspiratorio. Hemos hablado de que la mayoría de los pacientes toleran la hipercapnea permisiva (o hipercapnea sumisa) con la excepción de las mujeres embarazadas, los pacientes con lesiones craneales graves que tienen una PIC elevada y los que tienen una hipertensión pulmonar grave. Estos pacientes pueden necesitar más sedación, ya que los efectos de la hiperacapnia pueden ser incómodos.
Cuando se intuba a un paciente pediátrico, éste requerirá una frecuencia respiratoria más alta, que para ellos puede ser una frecuencia respiratoria normal (véase la tabla siguiente).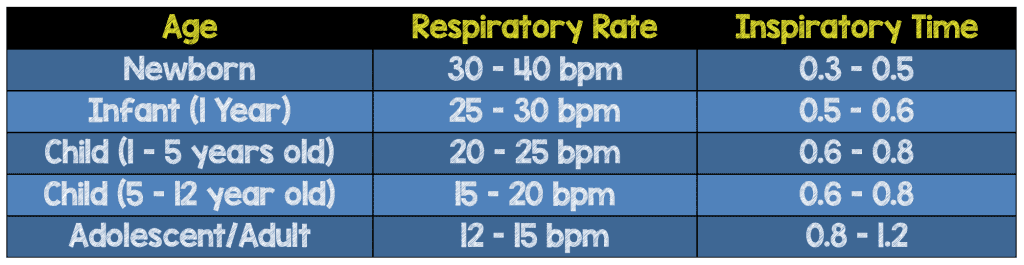
Oxigenación combinada & Diales de ventilación:
Tiempo respiratorio/Tiempo espiratorio/Ritmo de flujo:
Hemos hablado de esto en otras secciones modificando la relación I:E por diferentes razones. Si quiere aumentar la presión media de las vías respiratorias de un paciente y dar presiones inspiratorias más altas, entonces permita un tiempo inspiratorio más largo. Si se trata de una fisiología obstructiva, es posible que tenga que acortar el tiempo inspiratorio para que la respiración sea más rápida y, por tanto, el paciente tenga más tiempo para expirar. A menudo los pacientes pueden estar incómodos, por lo que ajustar la velocidad con la que se suministra la respiración inspiratoria también puede mejorar la comodidad de los pacientes.
Puntos para llevar a casa:
- Discutimos muchos modos de ventilación a lo largo de estas 6 partes, pero para empezar, siéntase cómodo con uno o dos modos y apréndalos bien.
- Cuando configure su ventilador, recuerde pensar en la fisiología de su paciente.
- Acidosis metabólica severa (Parte 3)- Ventilación minuto alta, y vuelva a comprobar el pH
- Fisiología obstructiva (Parte 4): Tasa baja, considerar un modo de volumen, aumentar la tasa de flujo inspiratorio (si es necesario) y vigilar el atrapamiento de aire
- Hipoxemia refractaria (Parte 5): Establezca una PEEP adecuada, una ventilación de bajo volumen corriente de 6mL/Kg basada en el peso corporal ideal
- Todos los demás pacientes se configuran como si tuvieran hipoxemia refractaria, ya que corren el riesgo de desarrollar una lesión pulmonar durante la ventilación mecánica
Al principio de mi carrera, me daba mucha alegría intubar con éxito y habilidad a un paciente. Sin embargo, hoy en día, mi mayor alegría es extubar con éxito a mis pacientes, porque me doy cuenta de que muchas cosas pueden ir mal desde el momento en que se intuba a un paciente hasta que está listo para ser extubado. La intubación conlleva sus propios riesgos importantes, pero de igual importancia son los riesgos de la ventilación mecánica. Esta serie de 6 partes tenía por objeto simplemente ofrecerle los fundamentos de la ventilación mecánica. Todavía hay mucho que aprender en el área de la ventilación mecánica, pero mi esperanza es que esta serie le ayude a seguir proporcionando una atención óptima a sus pacientes!
- Futier E et al. A Trial of Intraoperative Low-Tidal-Volume Ventilation in Abdominal Surgery». N Engl J Med 2013. PMID: 23902482
- Serpa Neto A. et al. Association Between Use of Lung-Protective Ventilation With Lower Tidal Volumes and Clinical Outcomes Among Patients Without Acute Respiratory Distress Syndrome: Un Meta-Análisis. JAMA 2012. PMID: 23093163
- Levine S et al. Rapid Disuse Atrophy of Diaphragm Fibers in Mechanically Ventilated Humans. N Engl J Med 2008. PMID: 18367735
- Esteban A et al. Comparación de cuatro métodos de destete de pacientes de ventilación mecánica: Grupo Colaborador Español de Insuficiencia Pulmonar. N Engl J Med 1995. PMID: 7823995
- Pannu SR. et al. Demasiado oxígeno: hiperoxia y gestión del oxígeno en pacientes ventilados mecánicamente. Semin Respir Crit Care Med 2016. PMID: 26820270
Para más información sobre este tema, consulte:
- Frank Lodeserto en REBEL EM: Simplificación de la ventilación mecánica – Parte I
- Frank Lodeserto en REBEL EM: Simplificando la Ventilación Mecánica Parte 2 – Objetivos de la Ventilación Mecánica & Factores que controlan la oxigenación y la ventilación
- Frank Lodeserto en REBEL EM: Simplificación de la ventilación mecánica Parte 3 – Acidosis metabólica grave
- Frank Lodeserto en REBEL EM: Simplificación de la ventilación mecánica Parte 4 – Fisiología obstructiva
- Frank Lodeserto en REBEL EM: Simplificando la Ventilación Mecánica Parte 5 – Hipoxemia Refractaria & APRV
- Bio
- Últimos Posts
- El ensayo RELAx: ¿Cuál es la PEEP óptima en pacientes sin SDRA? – 1 de febrero de 2021
- Actualización de COVID-19: La vacuna de Pfizer COVID-19 – 15 de diciembre de 2020
- Linfohistiocitosis Hemofagocítica (HLH): Un diagnóstico de cebra que todos deberíamos conocer – 30 de julio de 2020
Posteriormente revisado por: Salim R. Rezaie, MD (Twitter: @srrezaie)