Een dozijn feiten over Medicare Advantage in 2020
De inschrijving voor Medicare Advantage is de afgelopen tien jaar snel gegroeid, en Medicare Advantage-plannen hebben een grotere rol gekregen in het Medicare-programma. Deze gegevensanalyse biedt actuele informatie en trends over Medicare Advantage inschrijving, premies, en out-of-pocket limieten. Het bevat ook analyses van de extra voordelen van Medicare Advantage-plannen en vereisten voor voorafgaande toestemming. De analyse belicht ook wijzigingen met betrekking tot Medicare Advantage-dekking die in 2020 hebben plaatsgevonden in reactie op de COVID-19-crisis.
Inschrijving in Medicare Advantage is de afgelopen tien jaar verdubbeld
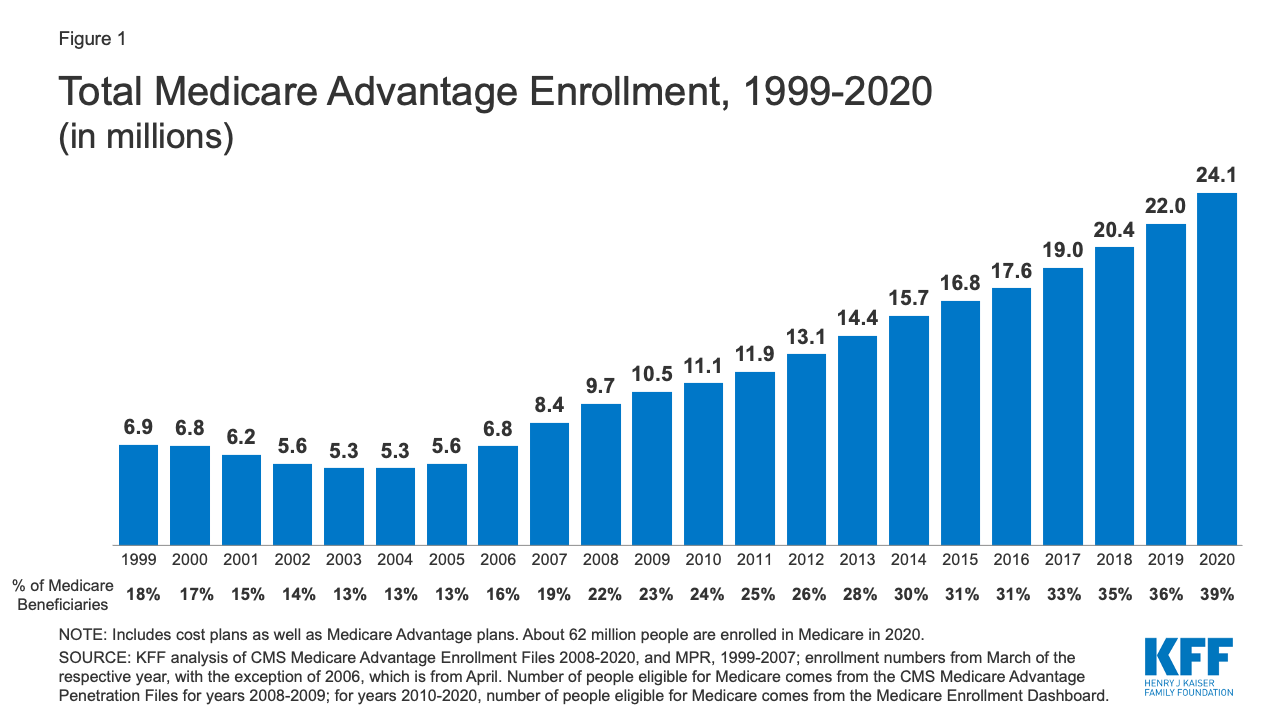
Figuur 1: Totale Medicare Advantage-inschrijving, 1999-2020
In 2020 zal bijna vier op de tien (39%) van alle Medicare-begunstigden – 24.1 miljoen mensen op 62,0 miljoen Medicare-begunstigden in totaal – zijn ingeschreven in Medicare Advantage-plannen; dit percentage is sinds het begin van de jaren 2000 gestaag toegenomen in de loop van de tijd. Tussen 2019 en 2020 groeide de totale Medicare Advantage-inschrijving met ongeveer 2,1 miljoen begunstigden, of 9 procent – bijna hetzelfde groeitempo als het voorgaande jaar. Het Congressional Budget Office (CBO) projecteert dat het aandeel van alle Medicare-begunstigden die zijn ingeschreven in Medicare Advantage-plannen tegen 2030 zal stijgen tot ongeveer 51 procent.
Deze analyse is bijgewerkt om wijzigingen in de methodologie weer te geven in hoe KFF het totale aantal Medicare-begunstigden berekent. Deze wijzigingen hadden invloed op het aandeel Medicare-begunstigden die zijn ingeschreven in Medicare Advantage, evenals op de Medicare Advantage-penetratie per staat en provincie. Zie de sectie methoden voor meer informatie.
Bijna een op de vijf Medicare Advantage-ingeschrevenen (19%) zit in groepsplannen aangeboden door werkgevers en vakbonden voor hun gepensioneerden in 2020, ruwweg hetzelfde aandeel sinds 2014. Bij deze regelingen sluiten werkgevers of vakbonden een contract met een verzekeraar en betaalt Medicare de verzekeraar een vast bedrag per ingeschrevene om door Medicare gedekte voordelen te bieden. De werkgever of vakbond (en soms de gepensioneerde) kunnen ook een premie betalen voor extra voordelen of lagere kostendeling. Groepsinschrijvers vormen een onevenredig groot deel van de Medicare Advantage-inschrijvers in negen staten: Alaska (100%), Michigan (49%), West Virginia (44%), New Jersey (40%), Wyoming (36%), Illinois (35%), Maryland (35%), Kentucky (34%), en Delaware (31%).
Het aandeel van Medicare-begunstigden in Medicare Advantage-plannen, per staat, varieert van 1% tot meer dan 40%
Het aandeel van Medicare-begunstigden in Medicare Advantage-plannen (inclusief Medicare-kostenplannen), varieert in het hele land. Meer dan 40 procent van de Medicare-begunstigden is ingeschreven in Medicare Advantage-plannen in negentien staten (FL, MN, HI, OR, WI, MI, AL, CT, PA, CA, CO, NY, OH, AZ, GA, TN, RI, TX, LA) en Puerto Rico. Medicare Advantage inschrijvingen zijn relatief laag (20 procent of lager) in negen staten, waaronder twee voornamelijk landelijke staten waar het vrijwel onbestaande is (AK en WY).
Historisch gezien is de meerderheid van de Medicare particuliere inschrijving voor gezondheidsplannen in Minnesota in kostenplannen geweest, in plaats van risicogebaseerde Medicare Advantage-plannen, maar vanaf 2019 worden de meeste kostenplannen in Minnesota niet langer aangeboden en zijn ze vervangen door risicogebaseerde HMO’s en PPO’s.
Veranderingen voor 2020 als gevolg van COVID-19: Het COVID-19 stimuleringspakket, de Coronavirus Aid, Relief, and Economic Security (CARES) Act, omvat $ 100 miljard aan nieuwe fondsen voor ziekenhuizen en andere entiteiten in de gezondheidszorg. De Centers for Medicare and Medicaid Services (CMS) heeft onlangs $ 30 miljard van deze fondsen beschikbaar gesteld aan zorgverleners op basis van hun aandeel in de totale Medicare fee-for-service (FFS) vergoedingen in 2019, wat resulteert in hogere betalingen aan ziekenhuizen in sommige staten dan in andere. Ziekenhuizen in staten met een hoger aandeel Medicare Advantage-ingeschrevenen kunnen over het algemeen een lagere FFS-vergoeding hebben. Als gevolg hiervan kunnen sommige ziekenhuizen en andere zorgentiteiten minder vergoed krijgen dan ze zouden doen als bij de toewijzing van middelen rekening wordt gehouden met betalingen die zijn ontvangen namens Medicare Advantage-ingeschrevenen.
Het aandeel Medicare-begunstigden in Medicare Advantage-plannen varieert tussen provincies van minder dan 1% tot meer dan 70%
Binnen staten varieert de Medicare Advantage-penetratie sterk tussen provincies. In Florida is bijvoorbeeld 71 procent van alle begunstigden die in Miami-Dade County wonen ingeschreven in Medicare Advantage-plannen, vergeleken met slechts 14 procent van de begunstigden die in Monroe County (Key West) wonen.
In 117 districten, goed voor 5 procent van de Medicare-populatie, is meer dan 60 procent van alle Medicare-begunstigden ingeschreven in Medicare Advantage-plannen of kostenplannen. Veel van deze provincies zijn gecentreerd rond grote, stedelijke gebieden, zoals Monroe County, NY (69%), dat Rochester omvat, en Allegheny County, PA (63%), dat Pittsburgh omvat.
In tegenstelling daarmee zijn in 508 provincies, goed voor 3 procent van de Medicare-begunstigden, niet meer dan 10 procent van de begunstigden ingeschreven in particuliere Medicare-plannen; veel van deze provincies met een lage penetratie bevinden zich in landelijke delen van het land. Sommige stedelijke gebieden, zoals Baltimore City (20%) en Cook County, IL (Chicago, 28%), hebben een lage Medicare Advantage-inschrijving, vergeleken met het nationale gemiddelde (39%).
De meeste Medicare Advantage-ingeschrevenen zitten in plannen die worden beheerd door UnitedHealthcare, Humana, of BlueCross BlueShield (BCBS) filialen in 2020
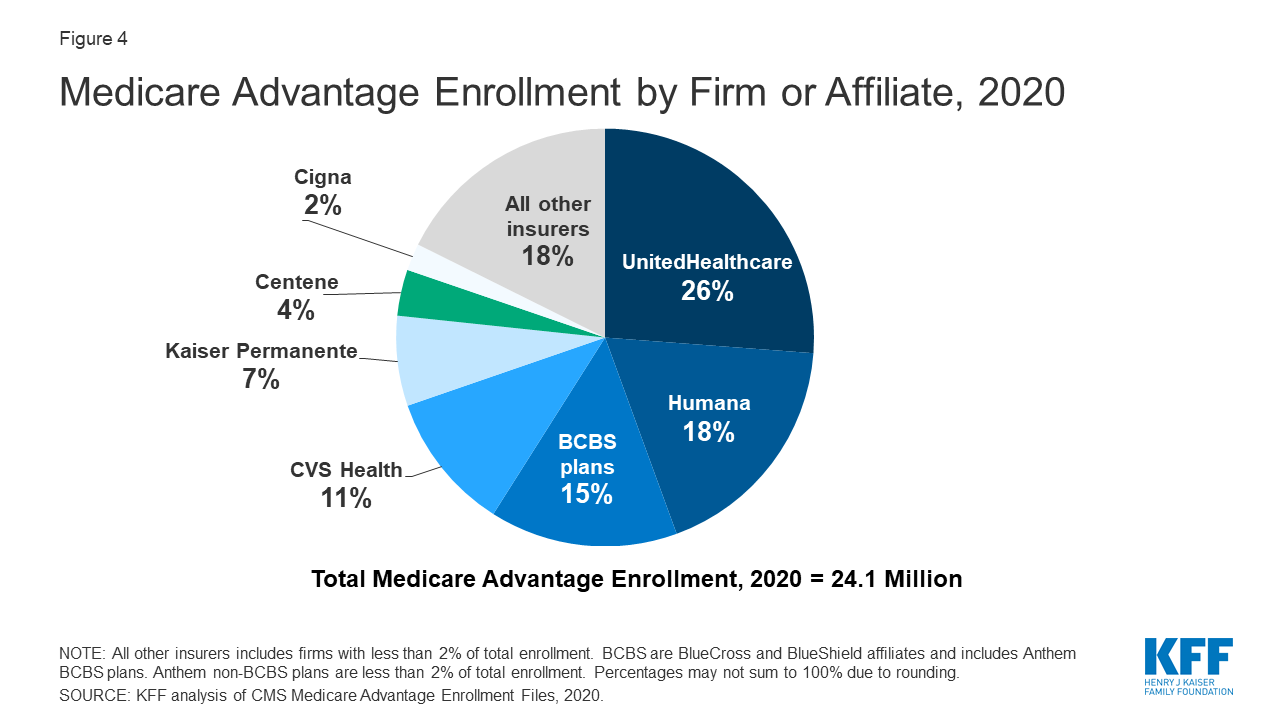
Figuur 4: Medicare Advantage Enrollment by Firm or Affiliate, 2020
De Medicare Advantage Enrollment is sterk geconcentreerd bij een klein aantal bedrijven. UnitedHealthcare en Humana zijn samen goed voor 44 procent van alle Medicare Advantage-ingeschrevenen in het hele land, en de BCBS-filialen (inclusief Anthem BCBS-plannen) zijn goed voor nog eens 15 procent van de inschrijvingen in 2020. Nog eens vier bedrijven (CVS Health, Kaiser Permanente, Centene, en Cigna) zijn goed voor nog eens 23 procent van de inschrijvingen in 2020. Voor het vierde jaar op rij groeide de inschrijving in de plannen van UnitedHealthcare meer dan elke andere firma, met een toename van meer dan 500.000 begunstigden tussen maart 2019 en maart 2020. Dit is ook het eerste jaar dat Humana’s toename in planjaarinschrijving in de buurt kwam van die van UnitedHealthcare, met een toename van ongeveer 494.000 begunstigden tussen maart 2019 en maart 2020. CVS Health kocht Aetna in 2018 en had de op twee na grootste groei in Medicare Advantage-inschrijving in 2020, met een toename van ongeveer 396.000 begunstigden tussen maart 2019 en maart 2020.
Veranderingen voor 2020 als gevolg van COVID-19: Medicare Advantage-plannen hebben flexibiliteit om af te zien van bepaalde vereisten met betrekking tot dekking en kostendeling in gevallen van rampen of noodsituaties, zoals de COVID-19-uitbraak. In reactie op de COVID-19 noodsituatie hebben de meeste Medicare Advantage-verzekeraars aangekondigd dat ze vrijwillig afzien van kostendelingseisen voor COVID-19-behandeling.
De helft van alle Medicare Advantage-ingeschrevenen zou hogere kosten maken dan begunstigden in traditionele Medicare voor een ziekenhuisverblijf van 5 dagen
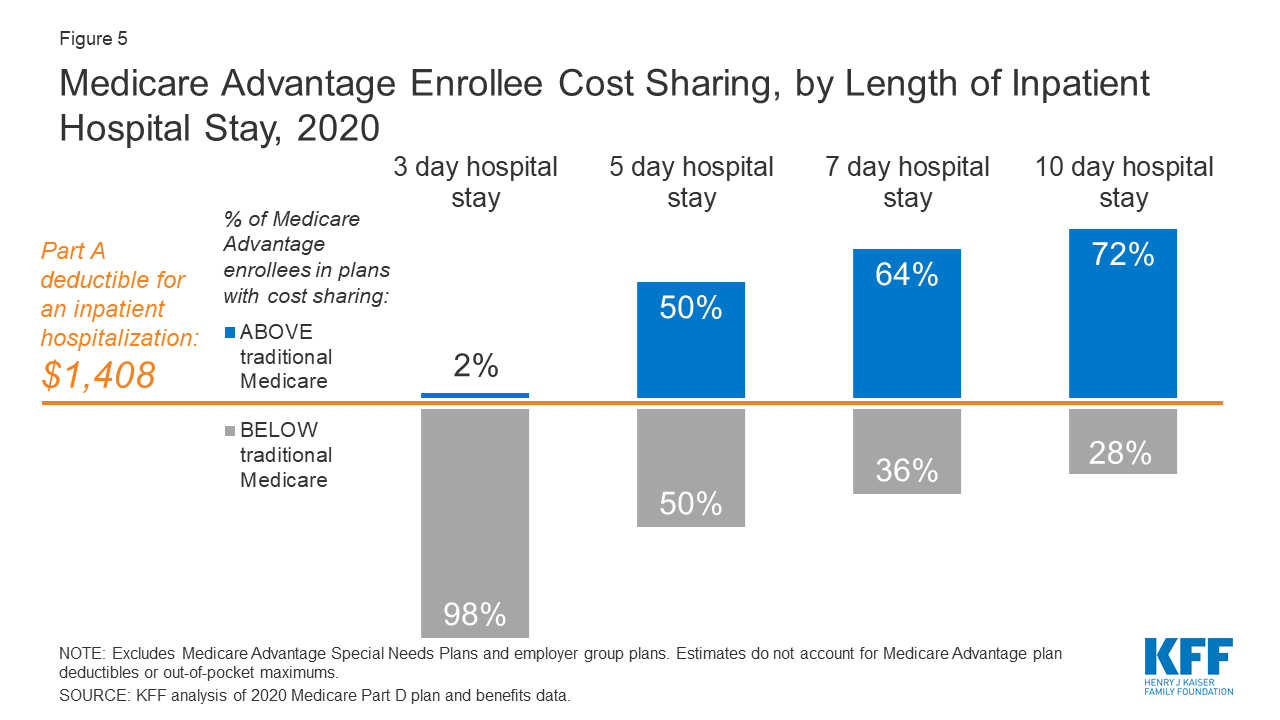
Figuur 5: Medicare Advantage Enrollee Cost Sharing, by Length of Inpatient Hospital Stay, 2020
Wanneer Medicare Advantage enrollees een intramurale ziekenhuisopname nodig hebben, brengen veel Medicare Advantage-plannen een dagelijkse copayment in rekening, beginnend op dag 1. De vereisten voor het delen van de kosten voor Medicare Advantage ingeschrevenen variëren gewoonlijk ook per verblijfsduur. In tegenstelling hiermee is er onder traditionele Medicare, wanneer begunstigden een intramurale ziekenhuisopname nodig hebben, een eigen risico van $ 1.408 in 2020 (voor één ziekteperiode) met geen eigen bijdragen tot dag 60 van een intramurale verblijf.
In 2020 zouden vrijwel alle Medicare Advantage-ingeschrevenen minder betalen dan het eigen risico van deel A voor een intramurale verblijf van 3 dagen. Maar voor verblijven van 5 dagen, onder de helft van de Medicare Advantage-ingeschrevenen die meer moeten betalen dan de begunstigden in traditionele Medicare, zouden die ingeschrevenen gemiddeld $ 1.644 betalen. Bijna twee derde (64%) van de Medicare Advantage-ingeschrevenen zit in een plan dat een hogere kostendeling vereist dan het eigen risico van deel A-ziekenhuis in traditionele Medicare voor een 7-daags verblijf in een ziekenhuis, en meer dan 7 op de 10 (72%) zit in een plan dat een hogere kostendeling vereist voor een 10-daags verblijf in een ziekenhuis.
Veranderingen voor 2020 als gevolg van COVID-19: Omdat de meerderheid van de Medicare Advantage-bedrijven hebben afgezien van kostendeling voor COVID-19-behandeling, zouden Medicare Advantage-ingeschrevenen geen kostendeling hoeven te betalen als ze een ziekenhuisopname nodig hebben als gevolg van COVID-19, hoewel ze dat wel zouden doen als ze om andere redenen in het ziekenhuis worden opgenomen. Begunstigden in traditionele Medicare zonder aanvullende dekking zouden echter verantwoordelijk zijn voor alle out-of-pocket kosten in verband met COVID-19-behandeling als ze in het ziekenhuis worden opgenomen.
Bijna tweederde van de Medicare Advantage-ingeschrevenen betaalt geen aanvullende premie (anders dan de deel B-premie) in 2020
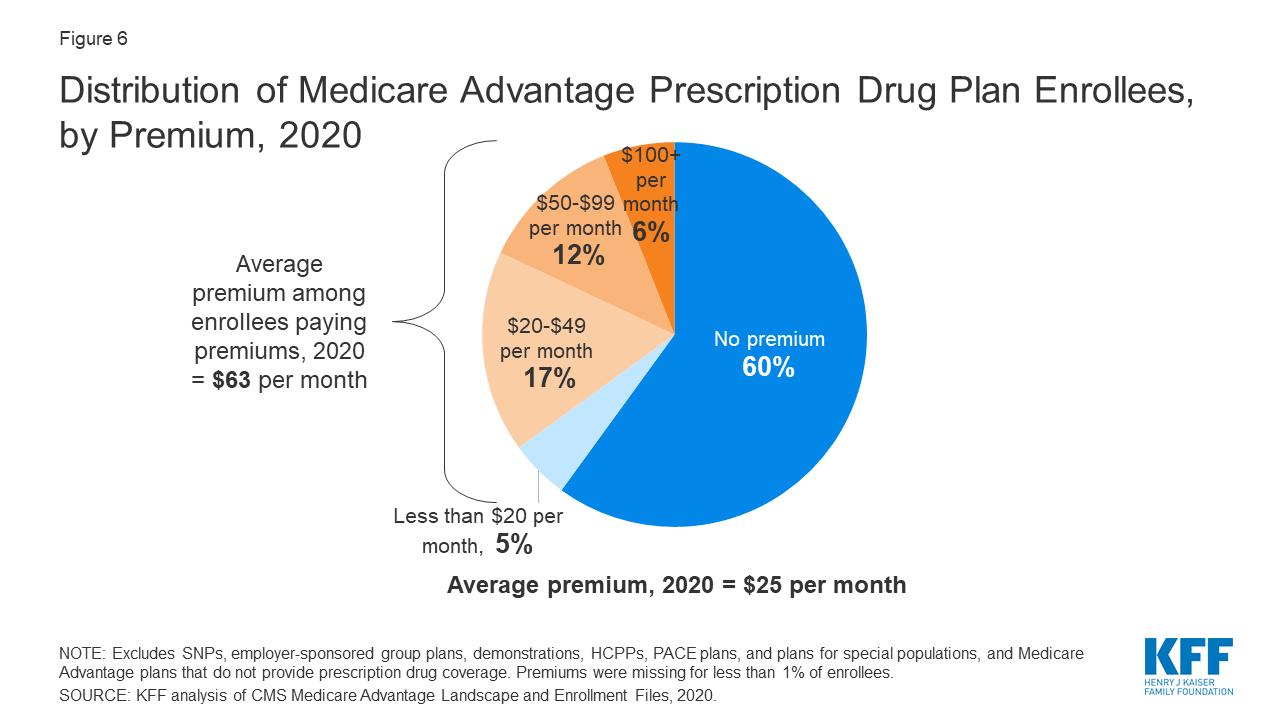
Figuur 6: Distributie van Medicare Advantage Prescription Drug Plan Enrollees, by Premium, 2020
In 2020 biedt 90% van de Medicare Advantage-plannen dekking voor geneesmiddelen op recept (MA-PD’s), en de meeste Medicare Advantage-ingeschrevenen (89%) zitten in plannen die deze dekking voor geneesmiddelen op recept omvatten. Bijna twee derde van deze begunstigden (60%) betaalt geen andere premie voor hun plan dan de Medicare Deel B premie ($144,60 in 2020). Echter, 18 procent van de begunstigden in MA-PD’s (2,8 miljoen ingeschrevenen) betalen ten minste $ 50 per maand, waaronder 6 procent die $ 100 of meer per maand betalen, naast de maandelijkse deel B-premie. De MA-PD-premie omvat zowel de kosten van de door Medicare gedekte uitkeringen van deel A en deel B als de kosten van de dekking van geneesmiddelen op recept van deel D. Onder MA-PD-ingeschrevenen die een premie voor hun plan betalen, bedraagt de gemiddelde premie $63 per maand. Met inbegrip van degenen die geen premie betalen, betaalt de gemiddelde MA-PD-ingeschrevene in 2020 $ 25 per maand.
Veranderingen voor 2020 als gevolg van COVID-19: Tijdens de duur van de COVID-19 noodsituatie voor de volksgezondheid zijn Medicare Part D-plannen, waaronder MA-PD’s en stand-alone geneesmiddelenplannen, verplicht om tot 90 dagen (3 maanden) voorraad van gedekte Part D-geneesmiddelen te verstrekken aan ingeschrevenen die daarom vragen om het voor begunstigden gemakkelijker te maken om ter plaatse te schuilen, zonder onnodige reizen naar de apotheek te maken om een recept te vullen.
Premies betaald door Medicare Advantage-ingeschrevenen zijn sinds 2015 langzaam gedaald
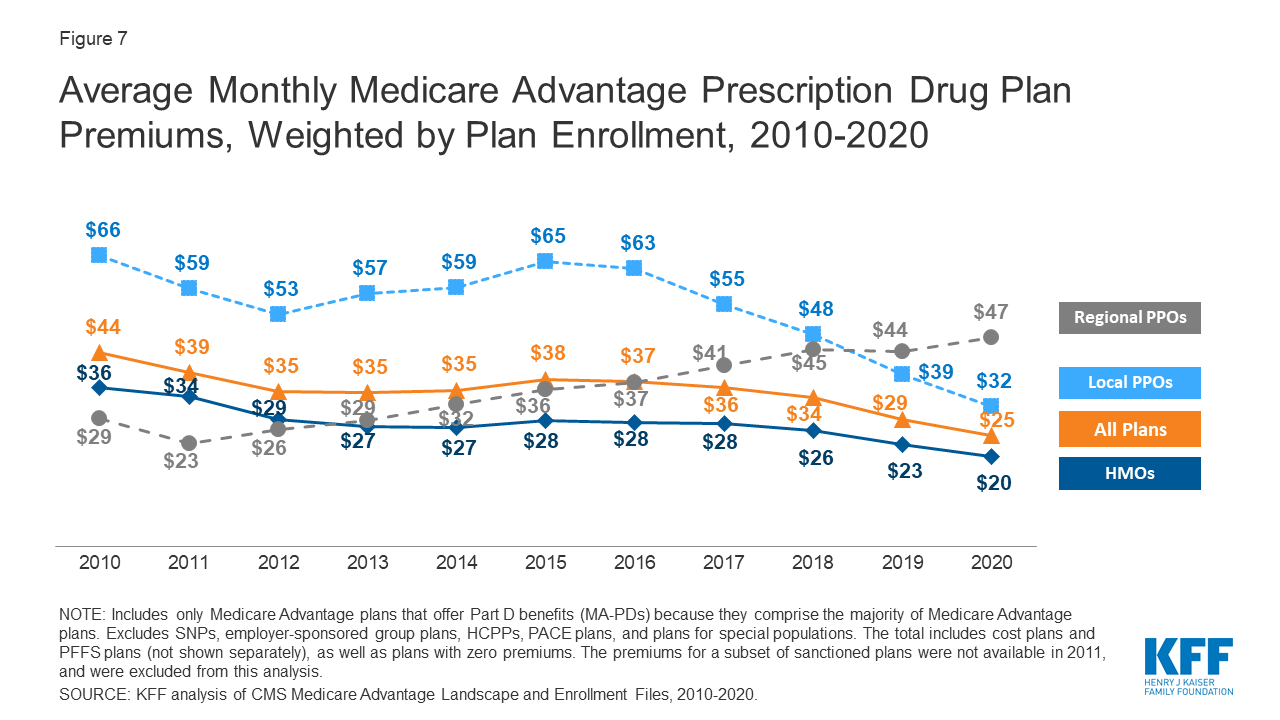
Figuur 7: Average Monthly Medicare Advantage Prescription Drug Plan Premiums, Weighted by Plan Enrollment, 2010-2020
Nationwide, average Medicare Advantage Prescription Drug (MA-PD) premiums decreased by $ 4 per month between 2019 and 2020, much of which was due to the relatively sharp decline in premiums for local PPOs this past year. De gemiddelde premies voor HMO’s daalden ook $ 3 per maand, terwijl de premies voor regionale PPO’s tussen 2019 en 2020 met $ 3 per maand stegen.
Gemiddelde MA-PD-premies variëren per plantype, variërend van $ 20 per maand voor HMO’s tot $ 32 per maand voor lokale PPO’s en $ 47 per maand voor regionale PPO’s. Bijna twee derde (61%) van de Medicare Advantage-ingeschrevenen zit in 2020 in HMO’s, 33% in lokale PPO’s en 5% in regionale PPO’s.
Voor Medicare Advantage-ingeschrevenen bedraagt de gemiddelde out-of-pocket-limiet $ 4.925 voor diensten binnen het netwerk en $ 8.828 voor zowel diensten binnen als buiten het netwerk (PPO’s)

Figuur 8: Average Medicare Advantage Plan Out-of-Pocket Limits, Weighted by Plan Enrollment, 2020
In 2020 bedraagt de gemiddelde out-of-pocket limiet van Medicare Advantage-ingeschrevenen voor diensten binnen het netwerk $4.925 (HMO’s en PPO’s) en $8.828 voor diensten buiten het netwerk (PPO’s). Voor HMO enrollees, de gemiddelde out-of-pocket (in netwerk) limiet is $ 4,486; deze plannen dekken geen diensten ontvangen van out-of-network providers. Voor lokale en regionale PPO-ingeschrevenen bedraagt de gemiddelde “out-of-pocket”-limiet voor zowel diensten binnen als buiten het netwerk respectievelijk $8.795 en $9.010. Deze out-of-pocket limieten zijn alleen van toepassing op deel A en B diensten, en zijn niet van toepassing op deel D uitgaven.
HMO’s dekken over het algemeen alleen diensten die worden geleverd door in-network providers, terwijl PPO’s ook diensten dekken die worden geleverd door out-of-network providers, maar de enrollees een hogere kostendeling voor deze zorg in rekening brengen. De omvang van Medicare Advantage-leveranciersnetwerken voor artsen en ziekenhuizen varieert sterk, zowel tussen provincies als tussen plannen in dezelfde provincie.
De gemiddelde totale out-of-pocket limieten voor in-netwerkdiensten hebben een dalende trend vertoond vanaf 2017 – met de grootste daling voor HMO’s (van $ 4.976 in 2017 tot $ 4.486 in 2020). Out-of-network limieten voor PPO’s (die dekking bieden voor diensten buiten het netwerk) zijn ook gedaald sinds 2017 (gedaald van $ 9.073 in 2017 tot $ 8.828 in 2020).
Sinds 2011 vereist de federale regelgeving dat Medicare Advantage-plannen een out-of-pocket limiet bieden voor diensten gedekt onder deel A en B die niet hoger is dan $ 6.700 (in-network) of $ 10.000 (in-network en out-of-network gecombineerd). Vanaf volgend jaar, in 2021, zullen deze limieten stijgen tot $7.550 (binnen het netwerk) en $11.300 (binnen en buiten het netwerk) als gevolg van wijzigingen in de voorwaarden voor begunstigden met End Stage Renal Disease (ESRD), die zich voor het eerst zullen kunnen inschrijven voor Medicare Advantage plannen. Begunstigden met de diagnose ESRD maken doorgaans hogere kosten dan de gemiddelde begunstigde, en CMS brengt deze wijzigingen aan in de out-of-pocket maxima om de uitgaven van de begunstigden beter weer te geven.
Veranderingen voor 2020 als gevolg van COVID-19: In het licht van de afkondiging van een noodsituatie op het gebied van de volksgezondheid als reactie op de pandemie van het coronavirus, zijn bepaalde speciale vereisten met betrekking tot diensten buiten het netwerk van kracht. Tijdens de periode van de afgekondigde noodsituatie zijn Medicare Advantage-plannen verplicht om diensten te dekken in faciliteiten buiten het netwerk die deelnemen aan Medicare, en brengen ze inschrijvers die worden getroffen door de noodsituatie en die zorg ontvangen in faciliteiten buiten het netwerk niet meer in rekening dan ze zouden krijgen als ze zorg hadden ontvangen in een faciliteit binnen het netwerk.
De meeste Medicare Advantage-ingeschrevenen hebben toegang tot sommige voordelen die in 2020 niet door traditionele Medicare worden gedekt

Figuur 9: Share of Medicare Advantage Enrollees in Plans with Extra Benefits by Benefit Type, 2020
Medicare Advantage plans may provide extra (“supplemental”) benefits that are not offered in traditional Medicare, and can use rebate dollars to help cover the cost of extra benefits. Plannen kunnen ook extra premies in rekening brengen voor dergelijke voordelen. Vanaf 2019 hebben Medicare Advantage-plannen extra aanvullende voordelen kunnen bieden die in voorgaande jaren niet werden aangeboden. Deze aanvullende voordelen moeten nog steeds worden beschouwd als “voornamelijk gerelateerd aan de gezondheid”, maar CMS heeft deze definitie uitgebreid, zodat meer items en diensten beschikbaar zijn als aanvullende voordelen.
De meeste inschrijvers zitten in plannen die toegang bieden tot oogonderzoeken of brillen (79%), telegezondheidsdiensten (77%), tandheelkundige zorg (74%), een fitnessvoordeel (74%), en gehoorapparaten (72%). Sinds 2010 is het aandeel van ingeschrevenen in plannen die enige tandheelkundige zorg, fitnessvoordelen of gehoorapparaten bieden, toegenomen (van respectievelijk 48%, 52% en 37% van de ingeschrevenen), terwijl het aandeel met een visueel voordeel relatief stabiel is gebleven (77% in 2010).
Veranderingen voor 2020 als gevolg van COVID-19: CMS staat de uitbreiding toe van voordeelverbeteringen halverwege het jaar, zoals extra of uitgebreide voordelen of genereuzere kostendeling, zolang ze in verband staan met de COVID-19 noodsituatie op het gebied van de volksgezondheid. Medicare Advantage-plannen kunnen bijvoorbeeld transportvoordelen of maaltijdbezorgingsdiensten toevoegen om sociale afstand te bevorderen tijdens de COVID-19-uitbraak. Velen breiden ook de telegezondheidsdiensten uit en zien af van of verlagen de kostendeling voor telegezondheidsdiensten. Veranderingen die zich hebben voorgedaan sinds het begin van het planjaar, inclusief wijzigingen in telegezondheidsdiensten die door plannen zijn aangenomen in reactie op de pandemie, zijn niet weerspiegeld in de gegevens die voor deze analyse zijn gebruikt.
Bijna alle Medicare Advantage-ingeschrevenen zitten in plannen die voorafgaande toestemming vereisen voor bepaalde diensten
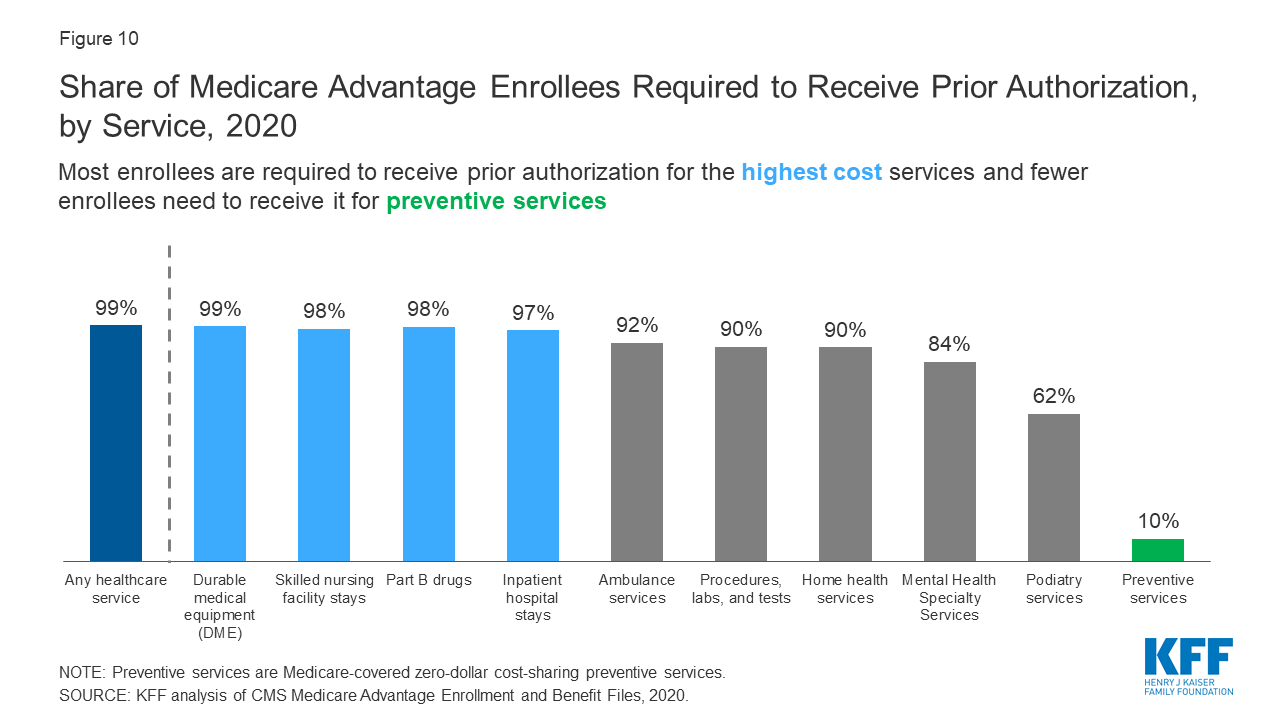
Figuur 10: Share of Medicare Advantage Enrollees Required to Receive Prior Authorization, by Service, 2020
Medicare Advantage-plannen kunnen vereisen dat inschrijvers voorafgaande toestemming krijgen voordat een dienst wordt gedekt, en bijna alle Medicare Advantage-ingeschakelden (99%) zitten in plannen die voorafgaande toestemming vereisen voor sommige diensten in 2020. Voorafgaande toestemming is meestal vereist voor relatief dure diensten, zoals verblijf in een ziekenhuis, verblijf in een verpleeginrichting, en Deel B geneesmiddelen, en is niet vaak vereist voor preventieve diensten. Het aantal ingeschrevenen in plannen die voorafgaande toestemming vereisen voor een of meer diensten is van 2019 tot 2020 gestegen, van 79% in 2019 tot 99% in 2020. In tegenstelling tot Medicare Advantage-plannen, vereist traditionele Medicare over het algemeen geen voorafgaande toestemming voor diensten, en vereist geen stapsgewijze therapie voor Deel B-geneesmiddelen.
Veranderingen voor 2020 als gevolg van COVID-19: In reactie op de COVID-19 noodsituatie voor de volksgezondheid, hebben verschillende Medicare Advantage-plannen afgezien van de vereisten voor voorafgaande toestemming voor personen die een behandeling voor COVID-19 nodig hebben.
De meerderheid (78%) van de Medicare Advantage-ingeschrevenen bevindt zich in plannen die een hoge kwaliteitsscore (4 of meer sterren) en bijbehorende bonusbetalingen ontvangen
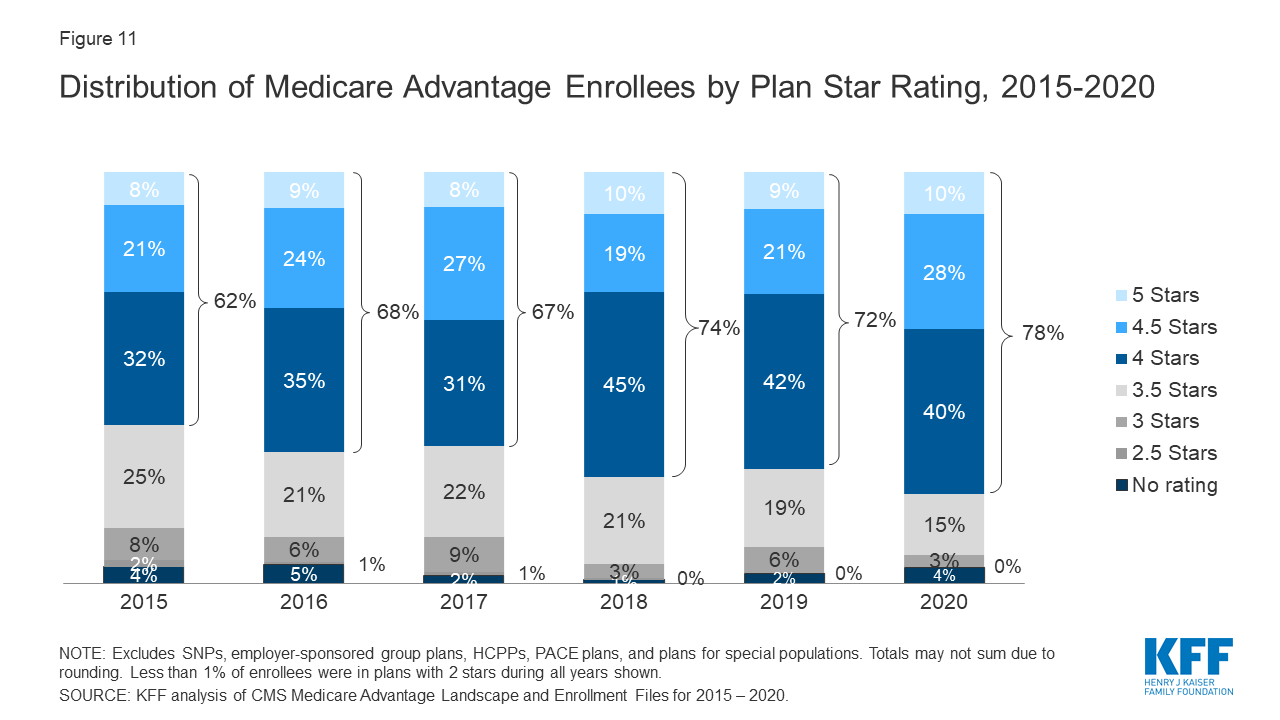
Figuur 11: Share of Medicare Advantage Enrollees Required to Receive Prior Authorization, by Service, 2020
In 2020 zit meer dan driekwart (78%) van de Medicare Advantage enrollees in plannen met kwaliteitsbeoordelingen van 4 of meer sterren, een stijging ten opzichte van 2019 (72%). Nog eens 4 procent van de ingeschrevenen bevindt zich in plannen die niet werden beoordeeld omdat ze deel uitmaakten van contracten die te weinig ingeschrevenen hadden of te nieuw waren om beoordelingen te ontvangen. Plannen met 4 of meer sterren en plannen zonder rating komen in aanmerking voor bonusbetalingen voor elke enrollee in het volgende planjaar. Het aandeel ingeschrevenen in plannen met 3 sterren (gemiddelde beoordelingen) daalde met de helft van 6 procent in 2019 tot 3 procent in 2020.
Al vele jaren heeft CMS kwaliteitsbeoordelingen van Medicare Advantage-plannen geplaatst om begunstigden extra informatie te geven over plannen die in hun gebied worden aangeboden. Alle plannen worden beoordeeld op een schaal van 1 tot 5 sterren, waarbij 1 ster staat voor slechte prestaties, 3 sterren voor gemiddelde prestaties en 5 sterren voor uitstekende prestaties. CMS kent kwaliteitsbeoordelingen toe op contractniveau, in plaats van voor elk individueel plan, wat betekent dat elk plan dat onder hetzelfde contract valt dezelfde kwaliteitsbeoordeling krijgt; de meeste contracten omvatten meerdere plannen.
Veranderingen voor 2020 als gevolg van COVID-19: Vanwege de COVID-19 noodsituatie heeft CMS een Interim Final Rule uitgevaardigd die de berekening van de 2021 en 2022 Medicare Advantage Star Ratings zal wijzigen om de verwachte verstoring van de gegevensverzameling en maatregelscores aan te pakken, en te voorkomen dat prikkels worden gecreëerd die er volgens CMS toe kunnen leiden dat plannen kostenoverwegingen boven patiëntveiligheid plaatsen.
Meer dan 3 miljoen Medicare-begunstigden zijn ingeschreven in Special Needs Plans in 2020
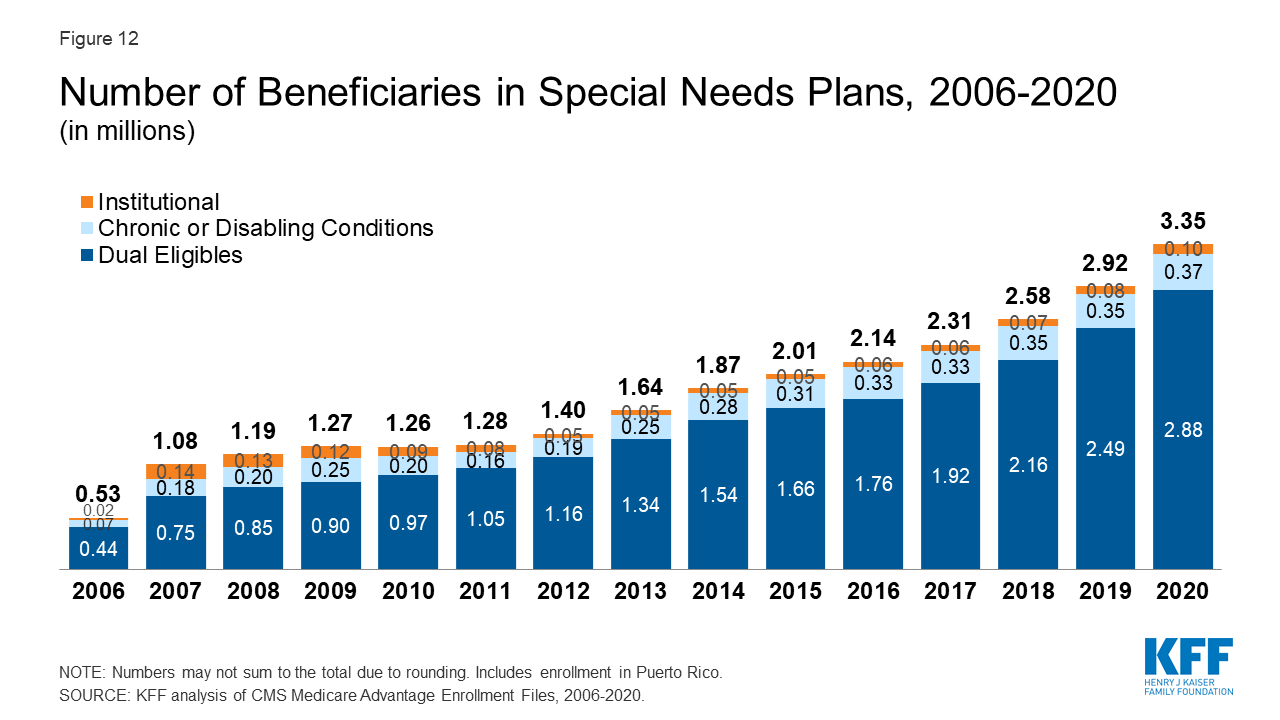
Figuur 12: Aantal begunstigden in plannen voor speciale behoeften, 2006-2020
Meer dan drie miljoen Medicare-begunstigden zijn ingeschreven in plannen voor speciale behoeften (Special Needs Plans, SNP’s). SNP’s beperken de inschrijving tot specifieke soorten begunstigden met aanzienlijke of relatief gespecialiseerde zorgbehoeften. De meerderheid van de SNP-inschrijvers (86%) zit in plannen voor begunstigden die duaal in aanmerking komen voor Medicare en Medicaid (D-SNP’s), nog eens 11 procent van de inschrijvers zit in plannen voor mensen met ernstige chronische of invaliderende aandoeningen (C-SNP’s) en 3 procent zit in plannen voor begunstigden die een verpleeghuis of institutioneel niveau van zorg nodig hebben (I-SNP’s).
Inschrijving in SNP’s steeg van 2,9 miljoen begunstigden in 2019 tot 3,3 miljoen begunstigden in 2020 (stijging van 15 procent), goed voor ongeveer 14 procent van de totale Medicare Advantage-inschrijving in 2020, met enige variatie tussen staten. In negen staten, het District of Columbia en Puerto Rico, omvat de inschrijving in SNP’s ten minste een vijfde van de Medicare Advantage-inschrijving (55% in DC, 48% in PR, 23% in SC, 23% in NY, 21% in AR, 21% in GA, 21% in MS, 20% in AZ, 20% in FL, 20% in LA, en 20% in TN). De meeste C-SNP inschrijvers (94%) zitten in plannen voor mensen met diabetes of hart- en vaatziekten in 2020. De inschrijving in I-SNP’s is toegenomen, maar is nog steeds minder dan 100.000 begunstigden in 2020.
Veranderingen voor 2020 als gevolg van COVID-19: Als reactie op de noodsituatie op het gebied van de volksgezondheid zal CMS discretie gebruiken bij het handhaven van bepaalde toezichts- en monitoringactiviteiten met betrekking tot SNP’s, inclusief als Medicare Advantage-plannen niet volledig voldoen aan hun goedgekeurde SNP-model van zorg (MOC) of als plannen vertragingen ondervinden bij het hercertificeren van SNP-beschikbaarheid.
Meredith Freed en Tricia Neuman zijn werkzaam bij KFF.
Anthony Damico is een onafhankelijke consultant.
Gegevens en methoden
Deze analyse maakt gebruik van gegevens van de Centers for Medicare & Medicaid Services (CMS) Medicare Advantage Enrollment, Benefit and Landscape files voor het betreffende jaar. KFF gebruikt nu het Medicare Enrollment Dashboard voor inschrijvingsgegevens, vanaf maart van elk jaar.
In voorgaande jaren heeft KFF de Medicare Advantage Penetration Files gebruikt om het aantal Medicare-begunstigden te berekenen dat in aanmerking komt voor Medicare. De Medicare Advantage Penetration Files omvatten mensen die eerder, maar niet langer gedekt waren door Medicare (bijvoorbeeld mensen die door de werkgever gesponsorde ziektekostenverzekeringsdekking hebben verkregen na aanvankelijk te zijn ingeschreven in Medicare). Het omvat ook mensen die minder dan 5 maanden voor hun 65e verjaardag zijn, maar nog niet de leeftijd van 65 hebben bereikt. Bovendien heeft CMS een probleem vastgesteld waarbij begunstigden met meerdere adressen dubbel werden geteld in het penetratiebestand. KFF heeft zijn aanpak dit jaar verfijnd en gebruikt het Medicare Enrollment Dashboard om het aantal Medicare-begunstigden te berekenen, omdat dit alleen Medicare-begunstigden met een dekking uit deel A of deel B omvat, wat een nauwkeuriger schatting van de Medicare-populatie is. De hier gepubliceerde cijfers vervangen alle eerdere schattingen door KFF van het aantal Medicare-begunstigden.
Kostenplannen worden gegroepeerd met Medicare Advantage-plannen, en in deze analyse wordt de term Medicare Advantage gebruikt om naar beide soorten plannen te verwijzen, hoewel kostenplannen anders worden betaald en aan andere regels zijn onderworpen. Inschrijvingsaantallen in publicaties van bedrijven die actief zijn op de Medicare Advantage-markt, zoals financiële overzichten van bedrijven, kunnen afwijken van KFF-ramingen als gevolg van het opnemen of uitsluiten van bepaalde soorten plannen, zoals SNP’s of werkgeversplannen.